Das Angebot.
Verletzungen, Verschleiss oder Überlastungen des menschlichen Bewegungsapparates sind das Kerngebiet unserer Leistung. Neben der Diagnostik an allen Gelenken des Menschlichen Körpers bieten wir ebenso individuelle und modernste Therapiemöglichkeiten am kompletten Bewegungsapparat an. Im Bereich der Kniechirurgie sind wir ein Zentrum mit international zertifizierten Spezialisten. Weiterhin bieten wir operative Therapien an Hüfte, Fuss und Sprunggelenk, der Schulter sowie Sehnen und Bändern an.
Um unseren Patienten eine individuelle und überdurchschnittliche Versorgung während der Operation zukommen zu lassen haben wir und auf ausgewählte Eingriffe spezialisiert. Ziel ist es, mit einer grossen Erfahrung an einzelnen Gelenken Ihnen die beste Behandlung zukommen zu lassen. Unser Fokus liegt hier auf den grossen Gelenken mit Betonung der unteren Extremität. Speziell im Kniebereich sind wir international zertifiziert.
Knie
Das Kniegelenk mit seinen Pathologien stellt die Spezialität der Praxis dar. Jahrelange Erfahrung als Leitende- oder Oberärzte und grossen Spitälern ermöglichen uns Ihnen hochspezielle Operationstechniken bei allen Erkrankungen des Gelenkes anzubieten. Wir greifen hier auf die Erfahrung aufgrund eine hohe Anzahl an durchgeführten Operationen zurück welche regelmässig analysiert und von uns weiterentwickelt werden. Unsere speziellen Leistungen sind folgend aufgeführt:
Die Menisken sind Strukturen aus Faserknorpel, die als „Puffer“ zwischen Oberschenkel und Unterschenkelknochen im Kniegelenk liegen. Diese Kraftminderung erfolgt nicht nur durch die „Stossdämpferfunktion“, sondern auch durch die Vergrößerung der Kontaktfläche im Kniegelenk, dadurch werden auftretende Kräfte im Kniegelenk verteilt und der Knorpel vor Überlastung geschont. Man unterscheidet einen Aussen- und einen Innenmeniskus, die sich in ihrer Form und Aufhängung und damit Funktion deutlich unterscheiden. Meniskusverletzungen können verschleißbedingt durch abnehmende Durchblutung und bleibende Belastung sowie Unfallbedingt entstehen. Während bei verschleißbedingter Verletzung die Symptome wechselnd stark sein können, sind die unfallbedingten Verletzungen recht schmerzhaft.
Die beiden Menisken wirken sowohl als Stabilisator als auch als Puffer zwischen dem Ober- und Unterschenkel. Sie gewährleisten nicht nur Stabilität, sondern stellen auch einen wichtigen Knorpelschutz dar. Aufgrund der permanenten Kräfte, welche auf die Fasern der Menisken einwirken, kann es zu Rissen kommen. Sollten diese kein Heilungspotential haben oder Blockaden verursachen, ist eine operative Therapie nötig.
Konservative Therapie
Sollte der Meniskus verletzt sein, ist es wichtig zu unterscheiden ob eine Quetschung oder ein Riss vorliegt. Weiterhin ist zu unterscheiden, welche Art der Rissform vorliegt und ob die zirkulären- oder radiären Fasern betroffen sind. Da wir wissen, dass der Meniskus aus Kollagen und Glycosaminoglycanen besteht und ein, wenn auch nicht besonders ausgeprägtes, Heilungspotential besitzt, ist ein primäres nichtoperatives Verfahren in den ersten 6 Wochen durchaus möglich. Neben der Unterstützung der biologischen Selbstheilung mit Infiltrationen in dem verletzten Bereich oder Nahrungsergänzungsmitteln sollte die Stabilität trainiert und der Entzündungsreiz, welcher immer im verletzten Bereich vorliegt, reduziert werden. Ob eine längerfristige Unterstützung mit Schienen oder Bandagen nötig ist, ist vom muskulären Status und der Stabilität des Meniskus abhängig.
Operative Therapie: Meniskusnaht
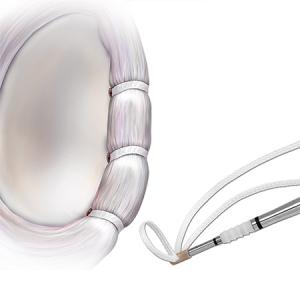
Grundsätzlich versuchen wir den Meniskus aufgrund seiner wichtigen Funktion zu erhalten und damit jeden Riss, wenn möglich, zu nähen. Der Erfolg einer Naht hängt dabei nicht nur von der Konsistenz des Meniskus, sondern auch von der Lokalisation und Rissform ab. Um einen verletzten Meniskus zu nähen, können verschiedene Techniken, die individuell auf die Verletzung abgestimmt sind, durchgeführt werden. Hierbei haben sich Systeme mit Ankern und Nähten, welche den Meniskus stabilisieren und an der Kapsel fixieren, durchgesetzt. Zur Unterstützung der Heilung können während der OP vorher gewonnene körpereigene Wachstumsfaktoren in den refixierten Anteil infiltriert werden.
Nachbehandlung
Nach einer Meniskusnaht sollte das Kniegelenk für 6 Wochen mit Unterarmgehstützen teilbelastet werden. Um eine optimale Heilung zu erreichen, muss oft die Beweglichkeit für 6 Wochen mit einer speziellen Schiene eingeschränkt werden. Hier wird je nach Ausdehnung des Naht mit verschiedenen Winkeln gearbeitet.
Operative Therapie: Meniskusteilentfernung
Wenn der verletzte Meniskus so aufgefasert ist, dass eine Meniskusnaht nicht mehr in Frage kommt, wird der verletzte Teil des Meniskus entfernt. In den häufigsten Fällen betrifft dies den hinteren Anteil des Innenmeniskus, seltener den eher folgeschwereren Außenmeniskus. Eine Meniskusteilentfernung wird heutzutage nur noch arthroskopisch mit Spezialscheren, -stanzen und -schleifer durchgeführt, so dass die Schmerzen verschwindend gering sind. Hierbei ist es wichtig, dass nur so viel Meniskusgewebe entfernt werden sollte, wie unbedingt notwendig ist.
Nachbehandlung
Nach einer Teilentfernung ist das Kniegelenk für einige Tage zu schonen (ggf. durch Stöcke entlasten), damit sich das Gelenk von der Operation erholen kann, ohne dass eine Entzündung auftritt. Ein spezifisches physiotherapeutisches Training ist nur in wenigen Fällen notwendig.
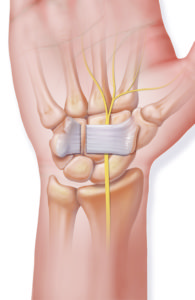
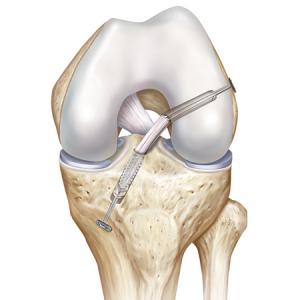
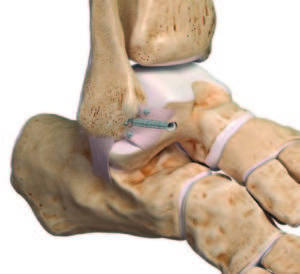
Sollte die Befestigung des Vorder- oder Hinterhornes des C-Förmigen Meniskus ausgerissen sein, so hat diese, schwierig im MRI zu erkennende Verletzung eine dramatische Folge auf den Meniskus und seine Funktion. Er verliert hiermit seine komplette Funktion, da er bei jedem Schritt aus dem Gelenk herausgedrückt wird. Somit kommt es zu einem schnellen Verschleiss des inneren oder äusseren Gelenkanteils.
Konservative Therapie
Eine konservative Therapie ist hier fast nie erfolgreich. Lediglich bei bereits deutlich angegriffenen Oberflächen von Ober- und Unterschenkel kann eine Einlagenversorgung mit Randerhöhung oder das Tragen einer speziellen Knieschiene eine Linderung bringen.
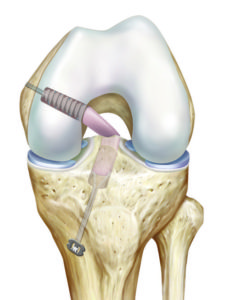
Operative Therapie
Die Befestigung des in den meisten Fällen abgerissenen Hinterhornes des Meniskus führen wir minimalinvasiv mittels Gelenkspiegelung durch. Hierbei wird die abgerissene Wurzel mit einer speziellen Nahttechnik und einem sehr stabilen Fadenmaterial armiert. Anschliessend wird der Bereich, in dem der Meniskus ausgerissen ist, angefrischt. Mit einem kleinen Bohrer wird nun durch den Unterschenkel ein Kanal gebohrt, durch welchen dann die an der Wurzel befestigten Fäden nach vorne ausgeleitet werden. Hier erfolgt dann unter Zug die Befestigung des Meniskus, exakt an der Stelle des Ausrisses, indem die Fäden vorne am Knochen befestigt werden. Dies kann mit einem kleinen Metallplättchen zusätzlich verstärkt werden.
Nachbehandlung
Bis der Meniskus wieder angeheilt ist vergehen 6 Wochen. In dieser Zeit muss eine Teilbelastung an Stöcken durchgeführt werden. Auch wird die Beugung in dieser Zeit durch eine Schiene limitiert. Schuheinlagen, welche zu einer reduzierten Belastung des Gelenkanteils führen in welchem der Meniskus wieder befestigt wurde kommen nach der Operation ebenfalls zum Einsatz. In wenigen Fällen muss das evtl eingebrachte Metallplättchen wieder entfernt werden.
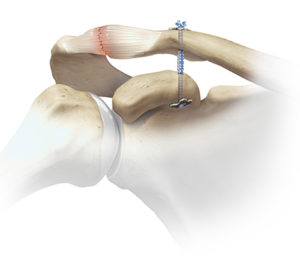
Das vordere Kreuzband ist der zentrale Bewegungskoordinator im Kniegelenk, der nicht nur die Verschiebung des Ober- gegen den Unterschenkel sichert, sondern auch die Rotations- und Scherkräfte des Kniegelenks kontrolliert. Es besteht aus mehreren Zügeln, die in verschiedenen Positionen des Kniegelenkes nicht nur die Stabilität nach vorne, sondern auch diejenige bei Drehbewegungen, gewährleistet. Die Verdrehbewegung ist die typische Verletzung bei der Kreuzbandrupturen entstehen – hauptsächlich bei Sportarten wie Skifahren, Fussball oder solchen mit schnellem Richtungswechsel bei gleichzeitig am Untergrund fixiertem Fuß. Im Akutfall sind sofort auftretende Schmerzen ein sofortiges Instabilitätsgefühl sowie ein Kniegelenkerguss nicht unüblich. Es kann nach einer Kreuzbandverletzung aber auch ein beschwerdearmer Intervall auftreten. Da ein fehlendes Kreuzband vermehrte Drehbewegungen zulässt, können mit der Zeit die Scherkräfte im Kniegelenk zu Knorpel- und Meniskusschäden führen.
Durch das vordere Kreuzband wird die Stabilität zwischen Ober- und Unterschenkel sowohl in der horizontalen Ebene als auch in der Rotation gewährleistet. Sollte dieses gerissen sein, muss geprüft werden, ob ein operativer Ersatz des vorderen Kreuzbandes tatsächlich notwendig ist. Dies sollte immer individuell mit jedem Patienten und dessen sportlichen und beruflichen Anspruch entschieden werden. Wichtig ist es, die Vor- und Nachteile einer Operation genau zu erklären sowie die weitere Prävention und eventuelle Folgeschäden zu besprechen. Hier muss ein gut eingespieltes Team von Arzt, Physiotherapie und Patient zusammenwirken.
Konservative Therapie
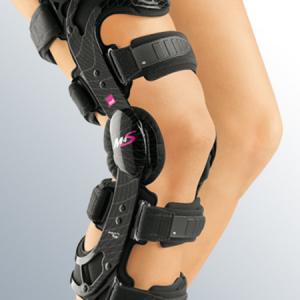
Abhängig vom Patienten und der Art der Verletzung kann auch eine nicht operative Therapie in Frage kommen. Diese Option kann bei Patienten mit schon bestehender Arthrose, bei denen die Gefahr besteht das Kniegelenk durch eine Operation in der Mechanik zu verändern und die Arthrose zu aktivieren, gewählt werden. Anders ist es bei kleineren Knorpeldefekten. Aber auch Teilrisse des Kreuzbandes können initial nichtoperativ behandelt werden. Beim nichtoperativen Vorgehen geht es vor allem darum, die Muskulatur um das Kniegelenk sowie die Gluteal- und die Rückenmuskulatur zu stärken, um bei dynamischer Belastung des Kniegelenkes einen Großteil der Kraft über den Rumpf zu kompensieren. Mit speziellen Trainingsmethoden wird in Zusammenarbeit mit ausgewählten Sporttherapeuten dieses Training durchgeführt. Hierbei werden die kreuzbandunterstützenden Muskeln nicht nur gekräftigt, sondern auch in Ihrer Reaktionsgeschwindigkeit geschult. Da dies zu Beginn noch nicht gegeben ist, kann es notwendig sein die Kniestabilität mit einer Schiene zu unterstützen. Dieses geschieht, um Schmerzen zu lindern und ein frühzeitiges trainieren zu ermöglichen. Nach einem Ablauf von 3 Monaten sollte der Patient wieder seinen bisher gewohnten Tätigkeiten nachgehen können. Ist dieses nicht der Fall und ist nur mit der Schiene eine ausreichende Stabilität zu erreichen, sollte über die operative Stabilisierung des Kniegelenkes diskutiert werden.
Operative Therapie: Rekonstruktion des vorderen Kreuzbandes
Kreuzbandrekonstruktion führen wir ausschliesslich in kameraassistierter Technik, der sogenannten Arthroskopie, durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein besseres kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit als bei älteren Methoden erreicht werden. Es benötigt jedoch ein Höchstmaß an Erfahrung, damit diese hochspezialisierten Techniken den erwünschten Erfolg erzielen. Von uns können sowohl eine Einzel- als auch Doppelbündeltechnik, bei der beide anatomisch wirksamen Bündel rekonstruiert werden, durchgeführt werden. Beide Techniken führen wir durch, weil bekannt ist, dass das antero-mediale Bündel in höheren Beugegraden Stabilität gibt, während das postero-laterale Bündel hauptsächlich strecknah stabilisiert. Diese beiden Bündel sind jedoch jederzeit als funktionelle Einheit zu sehen. Um also die ursprüngliche Biomechanik im Knie wieder herzustellen bedarf es einer der ursprünglichen Anatomie identischen Rekonstruktion. Deshalb wird individuell eine instabilitätsabhängige Operationstechnik angewendet.
Der Ersatz erfolgt in den meisten Fällen mittels einer köpereigenen oder in Fällen von Mehrfachverletzungen mittels einer Spendersehne.
Wir verwenden Sehnen aus der inneren Oberschenkelregion, da sie aufgrund Ihrer Struktur in Länge und Durchmesser den anatomischen Gegebenheiten des Kniegelenkes perfekt angepasst werden können, teilweise sogar nachwachsen und ein kosmetisch sehr gutes Ergebnis zulassen. Zudem zeigen sich im Gegensatz zur Kniescheibensehne (Patellasehne) weniger Schmerzen. Eine weitere Option stellt die Quadrizepssehne oder der Teil einer Sehne aus dem äusseren Unterschenkel dar. Bei Mehrfachverletzungen des Kniegelenkes, wenn die Entnahme der Sehnen die Instabilität nur verlagern würde, können Spendersehnen benötigt werden. Die Fixierung der Sehne im Knochen erfolgt von uns mittels einer doppelten Befestigung, der sogenannten Hybrid-Fixierung. Dieses bedeutet eine deutlich höhere primäre Stabilität als eine einzelne Befestigungsmethode.
Revisionseingriffe bei erneutem Riss oder Auslockerung des vorderen Kreuzbande
Die Revisionen eines bereits operativ versorgten Kreuzbandes, ist ein hochspezieller Eingriff. Erstes Ziel ist es, die Ursache für das aktuell insuffiziente Ergebnis herauszufinden. Gründe können ein erneuter Riss nach einem Unfall, eine Restinstabilität oder eine eingeschränkte Beweglichkeit sowie Schmerzen nach einer vorgängigen Rekonstruktion sein.
In jedem Fall sollte neben der Untersuchung mit speziellen Techniken eine ausführliche Bildgebung durchgeführt werden. Bei dieser sollte die Kanallage der ersten Operation dargestellt werden. Im Falle einer erneuten Ruptur kann so entschieden werden ob die ehemaligen Bohrtunnel wieder verwendet werden können oder ob sie in einem ersten Eingriff aufgefüllt werden müssen bevor ein neues Kreuzband fixiert werden kann. Ähnliches gilt bei einer Restinstabilität.
In den Fällen einer Bewegungseinschränkung nach Kreuzbandoperation, kann eine nicht optimale Platzierung des Kreuzbandes im Knochen vorliegen. Diese nicht ursprüngliche Lage kann aufgrund des Kontaktes mit Umgebungsstrukturen zu Bewegungseinschränkung führen. Auch kann Narbengewebe ein Einklemmen und damit eine Bewegungseinschränkung verursachen. Eine genaue Problematik des vorliegenden Befundes sowie die Möglichkeiten einer Verbesserung müssen wir exakt besprechen und zusammen mit dem Patienten und ggf. den behandelnden Therapeuten eine Lösung anbieten das Ergebnis zu verbessern.
Nachbehandlung
Aufgrund der langjährigen Erfahrung in Zusammenarbeit mit Physiotherapeuten und Sportwissenschaftlern hat sich ein Stufenkonzept mit zunehmender Belastung als, in unseren Augen, optimales Vorgehen bewiesen. Dadurch können interindividuelle Konzepte verfolgt werden und auch Begleitoperationen berücksichtigt werden. Zudem erhalten unsere Patienten bei der Entlassung ein spezifisches Nachbehandlungsschema, das sie ihrem behandelnden Orthopäden / Hausarzt oder Physiotherapeuten vorlegen können.
Direkt am Tag der Operation wird das Knie mit Hilfe der Therapeuten mobilisiert um eine Verklebung im Besonderen der Kniescheibe zu vermeiden. In Abhängigkeit von den mitbehandelten Begleitverletzungen und Zusatzoperationen liegt der Gebrauch der Gehstützen zwischen 2 und 6 Wochen. Meistens haben die Patienten nach 2-4 Wochen wieder ein einsatzfähiges Kniegelenk für das Alltagsleben. Wenn noch nicht vor der Operation erfolgt, erhält der Patient nach der OP eine bewegliche Knieschiene und nach ca. 2 Wochen passiver Beübung wird mit einer Aktivierung der Muskulatur unter stetigem Tragen der Schiene begonnen. Um eine ausreichende Stabilität und Koordination zu erreichen und wieder Kontaktsportarten zu betreiben, sollten im Rahmen der Rehabilitation koordinative Übungselemente bevorzugt werden.
Durch das hintere Kreuzband wird die Stabilität zwischen Ober- und Unterschenkel, sowohl in der horizontalen Ebene als auch in der Rotation, gewährleistet. Der Unfallmechanismus ist oft ein direkter Anprall auf das Knie oder die Überstreckung. Da diese Verletzung selten und im MRI oft nicht eindeutig zu diagnostizieren ist, wird oft der korrekte Behandlungsbeginn versäumt. Oft fallen erst Schmerzen im vorderen Anteil des Kniegelenkes aufgrund der nicht korrekten Biomechanik des Gelenkes auf. Dadurch, dass der Unterschenkel nach hinten gleitet, entsteht mehr Kontaktdruck auf den Knorpel im Kniescheibengleitlager
Konservative Therapie
Wenn die hintere Kreuzbandruptur schnell erkannt wird und ohne Beteiligung anderer Strukturen vorliegt, kann in den meisten Fällen eine Therapie ohne Operation den gewünschten Erfolg bringen. Den Vorteil des hinteren gegenüber dem vorderen Kreuzband, von einer gut mit Durchblutung versorgten Bindegewebshülle versorgt zu sein, kann sehr gut genutzt werden, um mit einer Schiene, welche den Unterschenkel nach vorne drückt, die Selbstheilung zu unterstützen. In den ersten 6 Wochen ist diese Schiene in Streckung. Die zweiten 6 Wochen wird gegen eine bewegliche Orthese, ebenfalls mit Unterstützung des Unterschenkels, gearbeitet. Die Kontrolle des Heilungserfolges erfolgt mit speziellen Röntgenbildern (gehaltene Aufnahmen)
Operative Therapie: Rekonstruktion des hinteren Kreuzbandes
Kreuzbandrekonstruktion führen wir ausschließlich in kameraassistierter Technik, der sogenannten Arthroskopie, durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein ansprechenderes kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit als bei älteren Methoden erreicht werden. Es benötigt jedoch ein Höchstmaß an Erfahrung, damit diese hochspezialisierten Techniken den erwünschten Erfolg erzielen. Um also die ursprüngliche Biomechanik im Knie wieder herzustellen bedarf es einer der ursprünglichen Anatomie identischen Rekonstruktion. Deshalb wird individuell eine instabilitätsabhängige Operationstechnik angewendet. Der Ersatz erfolgt in den meisten Fällen mittels einer köpereigenen oder in Fällen von Mehrfachverletzungen mittels einer Spendersehne.
Wir verwenden Sehnen aus der hinteren Oberschenkelregion, da sie aufgrund ihrer Struktur, in Länge und Durchmesser, den anatomischen Gegebenheiten des Kniegelenkes perfekt angepasst werden können, teilweise sogar nachwachsen und ein kosmetisch sehr gutes Ergebnis zulassen. Zusätzlich zu den Standartzugängen bei einer Gelenkspiegelung wird ein zusätzliches hinteres Portal auf der Innenseite des Gelenkes benötigt. Speziell der Kanal im Unterschenkel sollte unter genauer Kenntnis des Verlaufes der unmittelbar benachbarten Gefäße und Nerven erfolgen da der Abstand hier oft nur 1-2 cm betragen kann. Bei der weiteren Operation werden die Sehnen an der ursprünglichen Position des hinteren Kreuzbandes platziert und mit einer speziellen Befestigung in den gebohrten Kanälen fixiert.
Bei Verletzungen des hinteren Kreuzbandes kommt es in einigen Fällen jedoch auch zu Verletzungen von weiteren Weichteilen. Mit einer alleinigen Wiederherstellung des hinteren Kreuzbandes kann aufgrund dessen manchmal eine leichte Restinstabilität bestehen bleiben. Aus diesem Grund führen wir zum Erreichen der optimalen Stabilität oft eine zusätzliche Rekonstruktion der nach hinten aussen stabilisierenden Strukturen durch. Hierbei können sowohl das äussere Seitenband als auch andere Strukturen ersetzt, mit einem speziellen Fadenmaterial verstärkt oder genäht werden. Für die Stabilisierung in diesem Bereich ist oft die arthroskopische Technik nicht mehr ausreichend sodass ein Schnitt gemacht werden muss. Bei Mehrfachverletzungen des Kniegelenkes verwenden wir auch Spendersehnen oder ein spezielles gewobenes Material.
Nachbehandlung
Aufgrund der langjährigen Erfahrung in Zusammenarbeit mit Physiotherapeuten und Sportwissenschaftlern hat sich ein Stufenkonzept mit zunehmender Belastung als, in unseren Augen, optimales Vorgehen bewiesen. Dadurch können interindividuelle Konzepte verfolgt werden und auch Begleitoperationen berücksichtigt werden. Zudem erhalten unsere Patienten bei der Entlassung ein spezifisches Nachbehandlungsschema, das sie ihrem behandelnden Orthopäden / Hausarzt oder Physiotherapeuten vorlegen können. Unmittelbar nach der Operation wird das Knie in eine spezielle Schiene für das hintere Kreuzband gelagert, welche das Bein in Streckstellung fixiert. Hierbei ist der konsequente Druck des Unterschenkels nach vorne wichtig um möglichst wenig Spannung auf das neue Band zu bekommen. In den ersten Wochen erfolgt somit die Physiotherapie ausschliesslich in Bauchlage. Die Teilbelastung und somit der Gebrauch von Gehstöcken beträgt hier 6 Wochen. Nach 6 Wochen wird dann die zuerst angelegte Schiene in eine bewegliche Orthese gewechselt, welche für weitere 6 Wochen getragen werden muss. In dieser Zeit muss die zuerst angelegte Streckschiene jedoch weiterhin zur Nacht getragen werden. Somit haben die Patienten nach 6 Wochen wieder ein, wenn auch eingeschränkt, einsatzfähiges Kniegelenk für das Alltagsleben.
Um eine ausreichende Stabilität und Koordination zu erreichen und nach 12 Monaten wieder Kontaktsportarten zu betreiben, sollten im Rahmen der Rehabilitation koordinative Übungselemente bevorzugt werden. Entsprechende Tests, welche in definierten Abständen von uns und in der Therapie durchgeführt werden, geben immer wieder Hinweise auf noch zu therapierende Defizite und erlauben die genaue Koordination zum Übertritt in die nächste Therapiestufe.
Verletzungen und Verschleißerscheinungen des Kniegelenkknorpels stellt eine weit verbreitete Erkrankung dar. Man unterscheidet dabei den lokal begrenzten Knorpelschaden in Folge einer Bandinstabilität, eines Unfalls oder auch angeboren, vom allgemeinen Knorpelverschleiß, der Arthrose. Typische Symptome sind belastungsabhängige Schmerzen, Schwellungen und Bewegungseinschränkungen. Jedoch ist nicht unbedingt der Knorpelschaden ursächlich für die Schmerzen. Der Knorpel an sich hat keine Nervenversorgung, sodass erst die aus dem Schaden resultierende Gelenkschleimhautentzündung oder Veränderungen des darunter liegenden Knochens schmerzhaft sind. Daher ist es wichtig, die Schmerzen genau zu analysieren und ursächliche Faktoren zu berücksichtigen. Knorpelschäden können durch Unfälle oder Abnutzung entstehen. Hierbei wird die schützende Oberfläche des Knochens geschädigt, die ein reibungsarmes Gleiten ermöglichen soll. Er bildet als Konstrukt von Kollagen und Knorpelzellen ein wasserhaltiges Kissen, welches als Stossdämpfer fungiert. Da der Knorpel keine eigene Blutversorgung hat, ist er somit nicht in der Lage sich selber zu regenerieren. Um die Therapie eines Knorpelschadens durchzuführen ist seine Einteilung der Flächen- und Tiefenausdehnung von entscheidender Bedeutung.
Die Einteilung der Knorpelschädigung erfolgt in 4 Schweregraden:
Grad I: Aufweichung Knorpelstruktur
Grad II: Beteiligung bis zu 50% der Knorpeldicke
Grad III: Beteiligung über 50% der Knorpeldicke
Grad IV: freiliegender Knochen
Um eine entsprechende Therapie zu planen, ist zusätzlich noch die Grössenausdehnung wichtig. Hierbei sind grob drei Grössen zu unterscheiden:
Defektgrösse < 2,5 cm2
Defektgrösse 2,5 – 4 cm2
Defektgrösse > 4 cm2
Als Vergleich, um sich die Grösse vorzustellen, sind hier die Grösse des 5 Rappen und des 1 Franken genannt:
Konservative Therapie
Die Therapie des Knorpelschaden hängt sowohl vom jeweiligen Stadium als auch von Ansprüchen und Lebensgewohnheiten ab. Daher geht es in der konservativen Therapie auch darum, die von aussen beeinflussbaren Faktoren zu reduzieren.
Da es sich um Schmerzen durch lokale Entzündungen handelt, können diese mit Medikamenten reduziert und Begleiterscheinungen verringert werden. Als Mittel der ersten Wahl zählen Medikamente mit Schmerz- und Schwellungslinderung, die sogenannten nichtsteroidalen Antiphlogistika (NSAR) und Coxibe. Auch Nahrungsergänzungsmitel, wie die Kombination von Glucosaminoglycan und Chondroitinsulfat haben einen nachgewiesenen protektiven Einfluss bei Arthrose.
Diese Schmerzreduktion ist eine Voraussetzung, um dann mit einer gezielten Physiotherapie die muskuläre Situation zu verbessern. Hier steht die Kräftigung der Muskulatur, die Mobilisierung der Gelenke sowie die Verbesserung der Koordination im Vordergrund. Unterstützend können auch physikalische Maßnahmen mit Wärme- oder Kälteanwendungen, Elektrotherapie oder Ultraschall angewendet werden. Schmerzreduzierend wirkt nachweislich ebenso die Akupunkturbehandlung.
Des Weiteren werden orthopädische Hilfsmittel eingesetzt. Hier können spezielle Tapeanlagen oder Bandagen unterstützend wirken. Auch Schienen und orthopädische Pufferabsätze und Einlagen welche den betroffenen Gelenkanteil entlasten können eingesetzt werden.
Eine weitere Therapie bei Knorpelschäden stellen intraartikuläre Injektionen dar. Mit diesen kann Kortison oder Hyaluronsäure direkt in das Gelenk appliziert werden. Somit ist es möglich die Gleitfähigkeit des Gelenkes zu verbessern und die lokale Entzündung zu vermindern. Allerdings ist speziell beim Kortison Zurückhaltung angesagt da dieses ein für den Knorpel ungesundes Milieu im Gelenk erzeugt.
Eine neue Eigenblut-Injektionstherapie wird mit hochkonzentrierten, körpereigenen Wachstumsfaktoren, dem sogenannten ACP (autologes conditioniertes Plasma) durchgeführt. Mittels körpereigenen Regenerationskräften, den Wachstumsfaktoren im Blut, können Heilungs- und Aufbauprozesse im geschädigten Gelenkknorpel angeregt werden. Somit besteht eine gute Möglichkeit eine Art «Ersatzknorpel» in dem geschädigten Areal aufzubauen. Bei diesem Verfahren sind Nebenwirkungen so gut wie ausgeschlossen, da der körpereigene Heilungsmechanismus eingesetzt wird und keine künstlich hergestellten Produkte verwendet werden.
Operative Therapie: Knorpelglättung
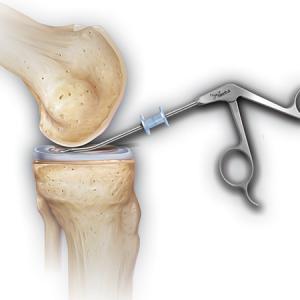
Bei einem aufgerauten Knorpel, welcher kleine Anteile in das Gelenk absondert oder die randständigen Anteile einklemmen und dadurch Dauerentzündungen auslösen können, sollten die Knorpelanteile durch eine sogenannte Knorpelglättung entfernt werden. Dies kann sogar schon bei Knorpelschäden Grad 2 notwendig sein. Diese OP wird rein arthroskopisch durchgeführt. Mit kleinen Instrumenten können sowohl die instabilen Knorpelanteile abgetragen, wie auch das Umgebungsgewebe geglättet werden. Ziel dieses Eingriffes ist es, den Knorpelschaden zu stabilisieren, so dass ein weiterer Knorpelabrieb verringert wird bzw. die durch den Knorpelabrieb entstehende Gelenkschleimhautentzündung reduziert wird.
Nachbehandlung
Bei einer reinen Knorpelglättung kann nach Abklingen der Entzündungsphase recht schnell zu einer Vollbelastung übergegangen werden. Somit sind Gehstöcke nur kurz nötig. Allerdings sollte nach jedem Eingriff besprochen werden welche Massnahmen möglich sind den noch vorhandenen Knorpel zu stabilisieren oder sogar aufzubauen. Hier werden oft biologische regenerative Massnahmen wie Eigenblutbehandlungen von uns angewendet.
Operative Therapie: Knochenmarkstimulation
Sollte der Knorpelschaden Grad 3 oder 4 erreicht haben und noch unter 2,5 cm2 gross sein, kann eine sogenannte Microfrakturierung durchgeführt werden. Hierbei wird der Knochen mit einem speziellen Instrument an einigen Stellen eröffnet, so dass sich Knochenmarkszellen und Stammzellen im Knorpeldefekt einlagern können. So entsteht über einen längeren Zeitraum ein faseriger Ersatzknorpel (Faserknorpel). Dieser hat zwar nicht die gleichen mechanischen Eigenschaften des ursprünglichen Knorpels, aber er kann zu einer deutlichen Schmerzlinderung führen. Da die Bildung des Faserknorpels jedoch Zeit beansprucht, tritt die Schmerzlinderung oftmals erst nach einigen Wochen bis Monaten ein.
Besonders gute Erfolge kann man bei kleineren Defekten erzielen, da durch die Förderung der Knochendurchblutung oftmals der eigentliche Schmerzauslöser behandelt wird und diese Operation fast ausschließlich in einer arthroskopischen Technik durchgeführt wird.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, mit einer Teilbelastung, die Beweglichkeit des des Gelenkes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit der 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. Eine Bewegungsschien wird Ihnen über 6 Wochen für den Gebrauch zu Hause von uns organisiert. Unterstützend dazu kann eine spezielle Elektrostimmulation durchgeführt werden um den Muskelverlust zu reduzieren
Operative Therapie: Knochenmarkstimulation mit Membran und ggf. Knorpelchips
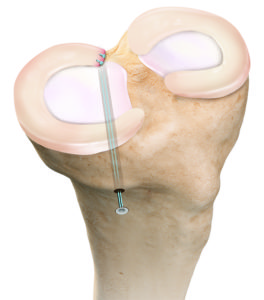
Sollte ein Defekt die Größe von 2,5 cm2 übersteigen, haben wir grundlegend 2 Operationsoptionen. Bis 4 cm2 kann eine sogenannte AMIC (Autologe Matrix-induzierte Chondrogenese) durchgeführt werden. Dies bedeutet, den Knorpel durch zusätzliche Nutzung eines Trägers wieder aufzubauen. Defekte über 2,5 cm2 sind oft zu gross, sodass das durch die Anbohrung erzeuge Blut mit Stammzellen nicht mehr im Knorpeldefekt gehalten werden kann. Um somit die aus dem Knochenmark austretenden Zellen an Ort und Stelle zu halten muss das Knie mit einem kleinen Schnitt eröffnet werden. Dann erfolgt das Abdecken mit einer speziellen Kollagenmembran durch feine Nähte. Oft benutzen wir noch kleine Knorpelanteile, sog. Chips, die wir unter die Membran bringen um eine noch bessere Qualität des neuen Knorpels zu erreichen.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, mit einer Teilbelastung von 20 kg, die Beweglichkeit des Gelenkes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit der 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. Eine Bewegungsschien wird Ihnen über 6 Wochen für den Gebrauch zu Hause von uns organisiert. Unterstützend dazu kann eine spezielle Elektrostimmulation durchgeführt werden um den Muskelverlust zu reduzieren
Operative Therapie: Knorpelzelltransplantation
Bei Knorpeldefekten über 4 cm2 ist die erfolgversprechendste Variante, für sehr guten Knorpelersatz, die Verpflanzung von gezüchtetem eigenen Knorpel. Hierbei ist der klare Vorteil, dass es nicht, wie bei der Knochenmarkstimmulierung zu einem knorpelähnlichen Ersatzgewebe kommt, sondern ein originaler und dementsprechend belastbarer Knorpel entsteht. Bei der sogenannten ACT (autologen Knorpelzell-Transplantation) werden dafür, in einer ersten, oft ambulanten, Kniegelenkspiegelung, aus einem unbelasteten Anteil des betroffenen Kniegelenkes 2 kleine Knorpel-Knochenzylinder entnommen und sofort in ein Nährmedium gegeben. Diese werden unmittelbar an ein spezielles Institut gesendet, um die Knorpelzellen aus dem Gewebe zu isolieren. Die neuen Knorpelzellen werden dann auf einer speziellen Membran gezüchtet. Das Kniegelenk ist somit, nach der ersten Operation, unmittelbar belastbar. Unter ständiger Kontrolle des Institutes werden die Wachstumsfortschritte kontrolliert und die Zellen gezählt, bis sie die ausreichende Dichte auf der Membran haben. Nach 4 Wochen, wird dann in einer zweiten Operation der Knorpeldefekt durch Einnähen dieser Membran therapiert. Hierbei wird die Membran, an der um den Defekt liegenden Knorpel, angenäht. Dafür werden, um den neuen Knorpel nicht zu traumatisieren, spezielle Fäden mit einem Durchmesser von ca 0,07 mm benutzt. Um die Befestigung durchzuführen, muss das Gelenk aufgrund der Grösse des Defektes und der Membran eröffnet werden und kann dementsprechend nicht mittels Gelenkspiegelung durchgeführt werden.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, ohne große Belastung, die Beweglichkeit des ehemaligen Defektes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit einer 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. So sollte nach circa 6 Monaten eine schmerzfreie Belastung und im weiteren Verlauf die Aufnahme der sportliche Tätigkeit wieder möglich sein. Dieses ist individuell abhängig von der muskulären Stabilität und dem Gelenkstatus. Für die Rückkehr in den professionellen Sport, werden, während der Rehabilitationsphase, sportspezifische Trainings durchgeführt und nach speziellen Schemen Tests absolviert. So erfolgt eine schrittweise Rückführung zum ursprünglichen Level.
Das Kniegelenk wird seitlich jeweils durch ein Band stabilisiert. Das breite Innenband sowie das schlanke Aussenband. Bei Unfällen, welche die Beinachse in eine X- oder O-Beinform zwingen, kann es zu Verletzungen dieser Strukturen kommen. Die Verletzung ist schmerzhaft und führt zu einer subjektiven Instabilität. Die Seitenbänder, hier vor allem das Innenband, besitzen, abhängig vom Grad der Verletzung, ein hohes Selbstheilungspotential.
Konservative Therapie
Bei leichteren Verletzungen wie Zerrung oder kleinen Teilrissen des Innen- oder Aussendbandes kann mit Kinesiotape und einer schmerzabhängigen Belastung innerhalb kurzer Zeit eine gute Stabilität und Schmerzfreiheit erreicht werden. Wenn in der Untersuchung eine Instabilität ersichtlich ist wird bis zu 6 Wochen eine speziell eingestellte Schien an das Kniegelenk angelegt. Hier wird der Bewegungsradius je nach betroffenem Bandanteil und Ausmass der Schädigung limitiert.
Operative Therapie: Innenband
Zur Stabilisierung des Innenbandes gibt es heute eine minimalinvasive Technik wobei über zwei kleine Hautschnitte jeweils über dem Ansatz des Bandes am Ober- und Unterschenkel kleine, selbstauflösende Anker eingebracht werden die mit einem speziellen Fadenmaterial armiert sind. Dieser breite Faden wird dann gedoppelt auf das gerissene Band gelegt und stabilisiert es sodass eine gute Ausheilung möglich ist.
Operative Therapie: Aussenband
Für eine Stabilisierung des Aussendbandes benötigen wir eine körpereigene Sehne da das Bad selber sehr Dünn ist und dadurch weniger Selbstheilungspotential besetzt. Je nach Ausdehnung der Verletzung (oft sind noch andere de Aussenseite stabilisierende Strukturen betroffen) erfolgt die Operation über zwei kleinere oder einen grösseren Schnitt auf der Aussenseite. Die Sehne wird dann als Bandersatz durch einen Bohrkanal im Wadenbeinköpfchen gezogen und in einer Achtertour zum Ursprünglichen Ansatz am Oberschenkel geführt. Dort werden beide Sehnenenden mit einer selbstauflösenden Schraube befestigt.
Nachbehandlung
Für 6 Wochen wird eine stabilisierende Kniegelenksschien angelegt die zu Anfang im Bewegungsausmass limitiert ist. Auch ist für 6 Wochen eine Teilbelastung an Stöcken von maximal 50% des Körpergewichtes einzuhalten. Ein spezielles Nachbehandlungsschema für die Physiotherapie wird ausgehändigt und eine die Muskulatur unterstützende Elektrotherapie für Sie organisiert.
Die Instabilität der Kniescheibe kann durch verschiedene Faktoren entstehen. Grundlegend werden unfallbedingte von angebohrenen Ursachen unterschieden. Die Instabilität führt zu einer nicht optimalen Kraftübertragung des vorderen Oberschenkelmuskels auf den Unterschenkel. Weiterhin kommt es teilweise sehr schnell zu Überlastungen des Knorpels des Gleitlagers und anschliessend zu Knorpeldefekten bis zur Arthrose.
Kniescheibeninstabilität nach Unfall
Ein herausspringen der Kniescheibe erfolgt oft durch Stürze oder beim Sport. Diese sehr schmerzhafte Verletzung führt unmittelbar zu einer Blockade des Gelenkes. Erst nach Korrektur der Kniescheibe, welches am Besten in Streckung des Beines durchgeführt wird, ist das Knie wieder belastbar. Bei dieser Verletzung kommt es in über 80% zu dem Zerreissen des einzigen Stabilisators, welcher die Kniescheibe strecknah stabilisiert. Weiterhin kann es zu einer schweren Verletzung des Knorpels kommen. Eine Schwellung des Kniegelenkes unmittelbar nach der Verletzung kommt immer vor.
Kniescheibeninstabilität bei angeborenen Fehlstellungen
Bei wiederkehrenden Instabilitäten der Kniescheibe muss eine exakte Analyse aller Faktoren erfolgen, welche den Verlauf der Kniescheibe beeinflussen. Dieses beinhaltet neben den muskulären Strukturen auch die knöchernen Verhältnisse der ganzen Beinachse incl. Hüft- und Fussgelenk. So kann ein O-Bein sowie eine knöcherne Fehlstellung mit zu weit nach vorne gedrehtem Hüftgelenk eine Instabilität unterstützen. Auch kann ein Missverhältnis zwischen Kniescheibe und Oberschenkel ursächlich sein. Die Rückseite der Kniescheibe bildet mit Ihrer konvexen Form das Gegenstück zum konkaven Gleitlager des Oberschenkels. Sollte das Gleitlager nicht optimal ausgebildet sein (Trochleadysplasie), die Kniescheibe eine Sonderform haben oder zu hoch stehen, kann dieses zu einer deutlichen Instabilität und einem vorderen Knieschmerz mit fortschreitendem Knorpelschaden führen.
Konservative Therapie
Da bereits, wie beschrieben, die Auslöser des Instabilität der Kniescheibe multifaktoriell sind sollte primär eine sehr genaue Analyse der zugrundeliegenden Faktoren erfolgen. Gnerell sollte bei unfallbedingte Kniescheibenluxationen immer zuerst die Schwellung reduziert werden. Im weiteren Verlauf erfolgt die schrittweise Steigerung der Belastung und der Beweglichkeit. Dies beinhaltet natürlich auch eine Anpassung der täglichen Aktivität wie dem vermeiden von tiefer Knieflexion und eventuell ändern von Sportarten. Der wichtigste Faktor ist sowohl bei angebohrenen als auch bei erworbenen Instabilitäten ist der muskuläre Aufbau durch die Physiotherapie mit Kräftigung der entsprechenden Muskeln. Hier sind es jedoch nicht nur die Muksle um die Kniescheibe sondern alle stabilisierenden Musken der kompletten Beinachse incl. der Hüftstabilisierer. Des weiteren kann die Anlage einer Schiene oder eines Tapeverbandes eine Verbesserung bringen. Aber auch das Anpassen von Einlagen zur Normalisierung des Gangbildes kann schmerzmindernd sein.
Operative Therapie
Bei, trotz intensiver Therapie, anhaltender Schmerzsymptomatik mit Instabilität der Kniescheibe ist in einigen Fällen eine operative Therapie nötig. Abhängig vom Auslöser der fehlerhaften Biomechanik ist die anatomische Wiederherstellung des Kniescheibenlaufes nötig. Wichtig ist es, sowohl die biomechanischen Veränderungen mit der entsprechenden Schmerzausprägung als auch den Patientenanspruch deckungsgleich zusammenzubringen.
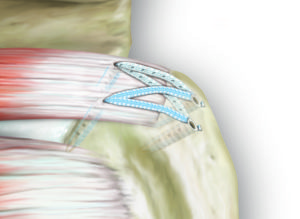
Operative Therapie: MPFL-Rekonstruktion
Bei ca 80% der ersten Kniescheibenluxationen kommt es zu einem Riss eines wichtigen Bandes, welches die Kniescheibe strecknah als einziger Stabilisator auf der Innenseite stabilisiert. Das sogenannte MPFL (Mediales patellofemorales Ligament) ist eine trapezförmige Struktur. Die Operation wird von uns mit einer minimalinvasiven Technik durchgeführt, bei der wir die Stabilität mit einer körpereigenen Sehne wiederherstellen. Die Sehne wird vom hinteren Oberschenkel entnommen und mit zwei kleinen Ankern an der Innenseite der Kniescheibe befestigt. Anschliessend wird unter Röntgenkontrolle der exakte Punkt am Oberschenkel festgelegt, an welchem das neue Band in jedem Winkelgrad die identische Spannung hat. Gerade diesem Operationsschritt wird oft zu wenig Bedeutung zugemessen, was wiederum zu einem erhöhten Anpressdruck der Kniescheibe und dauerhaften Schmerzen oder zu einer weiterhin bestehenden Instabilität führt. Die Befestigung hier erfolgt mit einer Schraube die der Körper in Knochen umbaut.
Nachbehandlung
Die Nachbehandlung erfolgt für 2 Wochen mit Teilbelastung. Der Übergang zu einer Vollbelastung und der kompletten Beweglichkeit wird schmerzabhängig erfolgen. Oft ist in den ersten Wochen eine schrittweise Vergrösserung des Beugungswinkels nötig. Dementsprechend sollte physiotherapeutisch unterstützt, die Mobilität der Kniescheibe erhalten und die Muskulatur wiederhergestellt werden.
Operative Therapie: Tuberositasversatz
Bei einem Missverhältniss zwischen der Befestigung der Kniescheibensehne und dem tiefsten Punkt des Kniescheibengleitlagers kommt es oft zu einem Fehllauf der Kniescheibe in Richtung Aussenseite. Damit erhöht sich der Anpressdruck der Kniescheibe und es kann zu einer Subluxation und damit auch zu einer Knorpelschädigung führen. Der Versatz der Patellarsehnenaufhängung (Tuberositasversatz) kann als kompletter Versatz mittels Knochenblock oder in einer Weichteiltechnik in moderater Form durchgeführt werden. Die entsprechend neue Befestigung erfolgt jeweils mit 1-2 Schrauben im Bereich des Unterschenkels.
Nachbehandlung
Die Nachbehandlung erfolgt für 4 Wochen mit Teilbelastung. Eine tiefe Beugung sollte für 6 Wochen vermieden werden. In vielen Fällen ist eine Entfernung der eingebrachten Schraube nötig, da diese unter der Haut stören kann. Physiotherapeutisch sollte zu Beginn, neben der Narbenmobilisation, eine Aktivierung der Muskulatur erfolgen. Nach knöcherner Einheilung kann begonnen werden die Muskulatur wieder aufzubauen. In wenigen Fällen müssen die Schrauben im späteren Verlauf wieder entfernt werden.
Operative Therapie: Korrektur der Beinachse
Sollte eine valgische Beinachse (X-Bein) oder eine vermehrte Drehung des Hüftgelenkes nach innen bestehen, kann infolge der Rotation des Oberschenkels oder des X-Beines der Lauf der Kniescheibe bis zu einer Luxation verändert sein. Hier ist genaue Analyse der Höhe der Fehlstellung mit einer Achsaufnahme des Beines und einer Rotationsmessung im CT wichtig. Die operative Korrektur erfolgt je nach Höhe der Fehlstellung mit einem Durchtrennen des Knochens und einer anschliessenden Stabilisierung mittels einer speziellen Knochenplatte in der korrekten Position. Diese Platte wird mit Schrauben befestigt und kann prinzipiell im Körper belassen werden.
Nachbehandlung
Die Nachbehandlung erfolgt mit einer Teilbelastung für 6 Wochen und dem anschliessenden muskulären Aufbau. Das normale Gangbild ist mit entsprechender Muskulatur nach 3 Monaten wieder erreicht. Dieser ganze Nachbehandlung sich über 6-8 Monate hinziehen und beginnt mit einer einfachen Ansteuerung der Muskulatur und der Verbesserung des Gleitgewebes über dem Operationsschnitt. Eine Entfernung des Befestigungsmaterials ist nur nötig falls dieses die umgebenden Weichteile stört. Da dieses im Speziellen am Unterschenkel aber nah unter der Haut liegt, ist hier eine Entfernung relativ häufig nötig.
Die gelenkbildenden Oberflächen des Kniegelenkes sind mit Knorpel überzogen. Dieser ermöglicht es, eine glatte, reibungsfreie Oberfläche zu bilden. Im Laufe des Lebens kommt es zu Abnutzungen dieser Knorpelflächen. Die Ursachen einer Arthrose sind sehr vielfältig und oft von verschiedenen Faktoren beeinflusst. Hohes Alter, Unfälle, Änderungen der Beinachse aber auch Übergewicht und Bewegungsmangel können die Biomechanik verändern und den Knorpel im Gelenk verschleißen. Ist der Knorpel einmal zerstört, kann er sich nicht mehr regenerieren. Der Gelenkspalt nimmt an Höhe ab bis im Endstadium nur noch Knochen auf Knochen reibt. Die Arthrose geht mit verschiedenen Symptomen einher. Der Belastungs- oder auch Anlaufschmerz, v.a. nach Ruhephasen, steht hier im Vordergrund. Hinzu können Schwellungen und Ergüsse im Kniegelenk auftreten. Bei fortschreitender Arthrose kommt es zum sogenannten Ruheschmerz, d.h. Schmerzen im betroffenen Gelenk bei absoluter Ruhe, z.B. nachts im Bett. Im Laufe der Zeit ist der Bewegungsumfang zunehmend eingeschränkt, welcher durch Schonhaltung, aber auch durch Umbauveränderungen im Gelenk, hervorgerufen wird. Je nach Stadium der Arthrose können verschiedene Verfahren angewendet werden, um möglichst bald eine Schmerzfreiheit und eine verbesserte Beweglichkeit zu erreichen.
Konservative Therapie
Die Therapie der Kniearthrose hängt nicht unbedingt vom jeweiligen Stadium sondern auch von Ansprüchen und Lebensgewohnheiten ab. Daher geht es in der konservativen Therapie darum, die von außen beeinflussbaren Faktoren zu modifizieren.
Da es sich um Schmerzen durch lokale Entzündungen handelt, können diese mit Medikamenten reduziert und Begleiterscheinungen verringert werden. Als Mittel der ersten Wahl zählen Medikamente mit Schmerz- und Schwellungslinderung, die sogenannten steroidalen Antiphlogistika. Auch Nahrungsergänzungsmittel, wie die Kombination von Glucosaminoglycan und Chondroitisulfat, haben einen Einfluss auf die Arthrose.
In Kombination mit einer gezielten Physiotherapie sollte anschließend die muskuläre Situation verbessert werden. Sowohl Kräftigung der Muskulatur, Mobilisierung der Gelenke sowie Verbesserung der Koordination stehen hier im Fokus. Schmerzreduzierend wirkt nachweislich ebenso die Akupunkturbehandlung.
Des Weiteren werden orthopädische Hilfsmittel eingesetzt. Hier können spezielle Tapeanlagen oder Bandagen unterstützend wirken. Auch Schienen und orthopädische Pufferabsätze werden bei Arthrose und Instabilitäten zur Behandlung eingesetzt.
Eine weitere Arthrosetherapie stellen intraartikuläre Injektionen dar. Mit diesen kann Kortison zur Reduzierung der lokalen Entzündung oder Hyaluronsäure als Knorpelstabilisator direkt in das Gelenk appliziert werden. Somit ist es möglich die Gleitfähigkeit des Gelenkes zu verbessern und die lokale Entzündung zu vermindern.
Eine neue Eigenblut – Injektionstherapie wird mit hochkonzentrierten, körpereigenen Wachstumsfaktoren, dem sogenannten ACP (autologes conditioniertes Plasma) durchgeführt. Mittels körpereigener Regenerationkräfte der Wachstumsfaktoren im Blut können Heilungs- und Aufbauprozesse im geschädigten Gelenkknorpel angeregt werden. Bei diesem Verfahren sind Nebenwirkungen so gut wie ausgeschlossen, da der körpereigene Heilungsmechanismus eingesetzt wird.
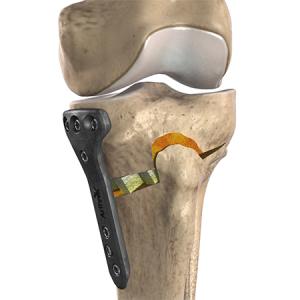
Operative Therapie: Umstellungsosteotomie
Bei Vorliegen einer unphysiologischen Beinachse kann die Belastungsachse des Beines auf die innere (O-Bein) oder äussere (X-Bein) Seite des Kniegelenkes verlagert sein und somit zu isolierten Verschleißerscheinungen führen. In den Fällen mit einer einseitigen Schmerzsymptomatik kann mit einer Achskorrektur eine Schmerzbefreiung erzielt und ein Fortschreiten des Knorpelschadens aufgehalten werden. Vorteil dieser Operation ist, dass das Kniegelenk mit seinen Bändern vollständig erhalten bleibt und mit anderen erhaltenden Operationen wie einer Knorpelbehandlung kombiniert werden kann. Vor einem solchen Eingriff wird anhand einer Spezialaufnahme genau berechnet, an welcher Stelle der Fehler genau liegt und in welchem Maße die Korrektur durchgeführt werden muss.
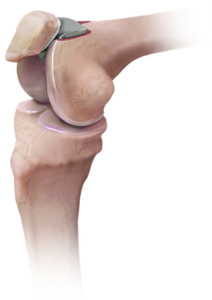
Operative Therapie: Teilendoprothese des Kniegelenkes
Bei einer isolierten Arthrose auf der Innen- oder Aussenseite sowie des Gleitlagers der Kniescheibe des Kniegelenkes ist es möglich nur den betroffenen Anteil des Gelenkes zu ersetzen. Hierbei werden hochwertige Titanimplantate entsprechend der benötigten Größe an den Ober- und Unterschenkel angepasst. Die Meniskusfunktion wird durch einen Platzhalter aus hochvernetztem Polyethylen übernommen. Die Implantation einer Schlittenprothese stellt somit ein sehr gewebeschonendes Verfahren dar, bei welchem die kniegelenksstabilisierenden Bänder erhalten werden. Somit kann eine exakte Wiederherstellung des ursprünglich gesunden Kniegelenkes erreicht werden. Das bedeutet für den Patienten das Erreichen einer Schmerzfreiheit und eines vollen Bewegungsumfanges innerhalb kürzester Zeit. Der Zugang wird hier jeweils minimalinvasiv über dem arthrotischen Abschnitt des Gelenkes gewählt. Wir achten hier speziell darauf die anderen Anteile des Gelenkes in Ihrem Originalzustand zu belassen sodass bereits am Tag der Operation alle Patienten mit Bewegungsübungen beginnen und Ihr neues Kniegelenk mit Unterstützung belasten können.
Operative Therapie: Arthrose Kniescheibengleitlager
Die einfachste Methode der Behandlung ist hierbei die Erweiterung der aussenliegenden Kapsel. Hiermit wird der Druck der äusseren Kniescheibenfascette auf die Oberschenkelrolle reduziert. Dieser Eingriff kann sowohl arthroskopisch als auch mit einem kleinen hautschnitt unmittelbar neben der Kniescheibe durchgeführt werden. Sollte die Arthrose endgradig fortgeschritten sein gibt es die Möglichkeit lediglich die Verschlissenen Anteile des Kniescheibengleitlagers mit einem Teilgelenkersatz zu ersetzen. Somit bleibt das restliche Gelenk unangetastet. Hierbei wird mit einem Hautschnitt innenseitig neben der Kniescheibe das Gelenk eröffnet und anschliessend die arthrotischen Knochenanteile sehr sparsam abgetragen. In das neu geschaffene Gleitlager werden mittels speziellem Knochenzement die neuen Gelenkpartner fixiert.
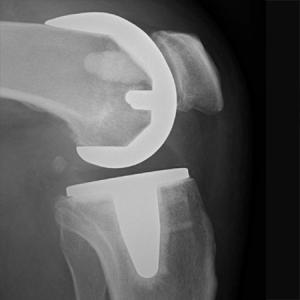
Operative Therapie: Komplette Endoprothese des Kniegelenkes
Eine fortgeschrittene Arthrose, welche alle Anteile des Kniegelenkes betrifft, kann nur noch durch den Ersatz der kompletten Oberfläche therapiert werden. Somit können auch entstandene Achsfehler und Beinlängendifferenzen ausgeglichen, Knochendefekte aufgefüllt und die Funktion dauerhaft geschädigter Bänder ersetzt werden. Hierbei sollte darauf geachtet werden, für jeden Patienten das individuell benötigte System einer Totalendoprothese herauszufinden. So gibt es nicht nur Unterschiede zwischen Mann und Frau sondern auch in der Bandstabilität und in der bereits angesprochenen Beinachse. Somit kann gewährleistet werden, dass bei jeder Operation die bestehende Anatomie respektiert und eine optimale Funktion wiederhergestellt wird. Die von uns verwendeten Prothesenteile sind hochmodern beschichtete, bestehen aus Edelmetallen und ermöglichen ein hohes Mass an Beugefähigkeit des Gelenkes. Als Meniskusersatz benutzen wir einen hochvernetzen Kunststoff welcher als zusätzlichen Schutz noch mit Vitamin E angereichert ist.
Auch können wir in geeigneten Fällen auf den Massanzug des Kniegelenkes, dem künstlichen Gelenk aus dem 3D-Drucker zurückgreifen. Hierbei wird individuell für Ihr Knie ein Oberflächenersatz hergestellt. Die Operation kann sowohl in Teil- als auch in Vollnarkose durchgeführt werden. Aufgrund unsere Philosophie erhalten sie eine speziellen, mit den Anästhesisten abgestimmte Schmerztherapie Der Zugang zum Kniegelenk erfolgt mit nur einem Hautschnitt. Dann wird die verschlissene Gelenkoberfläche sparsam entfernt und Überstände abgetragen. Anschließend wird die neue Gelenkoberfläche geschlechts- und größenspezifisch an den Knochen angepasst. Den Eingriff führen wir ohne sogenannte Blutsperre durch. Dies bedeutet, dass zu jedem Zeitpunkt der OP Ihr Gewebe optimal mit Blut und Sauerstoff versorgt ist. Die Verbindung der Prothesenkomponenten wird durch einen speziellen zementähnlichen Verbundstoff gesichert. Er ist in Minutenschnelle ausgehärtet, so dass das Kunstgelenk umgehend im Knochen verankert ist. Bei der gesamten Operation bleiben die wichtigen Bänder des Kniegelenkes erhalten, so dass dem Knie auch nach der Operation noch die physiologische Stabilität und die Beweglichkeit erhalten bleibt.
Nachbehandlung
In der ersten Phase nach der Operation stehen die Schmerztherapie und eine rasche Mobilisation im Vordergrund. Gegen Schmerzen kommt eine spieziell ausgewählte Kombination aus Schmerzmittel in Tablettenform, gezielten unterspritzungen des Gewebes während der Operation und einem minimalinvasivem Nervenblock zum Einsatz. Gleichzeitig wird durch eine konsequente Kühlung die lokale Schwellung und Wärmereaktion und somit der Schmerz reduziert. Die Mobilisation an Stöcken wird noch am OP-Tag durchgeführt sodass sie merken, dass sie Ihrem Knie vertrauen können. Weiterhin wird eine elektrische Bewegungsschiene verwendet, mit der über mehrere Tage allmählich an einer zunehmenden Beugung des Kniegelenkes gearbeitet wird, ohne dieses zu belasten. Zusätzlich wird mit Hilfe der Physiotherapie die Mobilisation an Unterarmgehstützen und damit die schrittweise Rückkehr in ein selbständiges Leben täglich trainiert. Die schon am ersten Tag durchgeführten ersten Steh- und kurzen Gehversuche an zwei Gehstöcken werden über die folgenden Tage ihres Aufenthaltes zunehmend anspruchsvoller, bis sie eine alltangtaugliche Gehstrecke und Treppenstufen gut bewältigen können. Die Benutzung der Gehstöcke wird für die nächsten 4 Wochen empfohlen, um ein harmonisches Gangbild zu erhalten, aber auch um das operierte Knie zu entlasten. Ob im Anschluss an den Spitalaufenthalt eine ambulante Physiotherapie oder ein Aufenthalt in einer Rehabilitationsklinik nötig ist, kann im Team mit Patient, Arzt und Physiotherapeut entschieden werden. Somit sollte nach einer Dauer von 8 bis 12 Wochen ein schmerzfreies und normales Gangbild ohne Bewegungseinschränkungen wieder möglich sein.
Hüfte
Nach dem Kniegelenk ist das Hüftgelenk das zweitgrösste Gelenk des Menschen. Als so genanntes Nussgelenk, eine Form des Kugelgelenkes, wird es vom Kopf des Oberschenkelknochens und der Pfanne im Becken gebildet. Unterstützt wird es durch eine Vielzahl von muskulären und bandhaften Strukturen und Weichteilen, die eine optimale Zentrierung des Gelenkes ermöglichen. Häufige Ursachen von Beschwerden (Hüftschmerzen) sind Gelenkverschleiss (Arthrose), Verletzungsfolgen, rheumatisch-entzündliche Erkrankungen und Durchblutungsstörungen. Ebenfalls können angeborene Veränderungen der Gelenkspartner schmerzhaft werden. Weitere Ursachen sind Überbeanspruchung in Sport und Beruf.
Sowohl die Hüftgelenkspfanne als auch der Oberschenkelkopf sind mit Knorpel überzogen. Dieser gewährleistet eine reibungsarme Gleitfähigkeit gegeneinander. Im Verlauf des Lebens oder provoziert durch Unfälle kann es zu einem Verschleiß des Knorpels kommen. Dieser äußert sich in hüftnahen- und Leistenschmerzen, morgendlicher Steifigkeit im Gelenk sowie einem Belastungs- oder Anlaufschmerz. Im weiteren Verlauf können, durch die schmerzbedingte Veränderung des Gangbildes, Beschwerden in den angrenzenden Gelenken auftreten. Das Gelenk verändert sich und Knochenanlagerungen an den Rändern (Osteophyten) verursachen eine zusätzliche Bewegungseinschränkung sowie Abriebprodukte, welche zunehmend Schmerzen verursachen. Neben der eingeschränkten Beweglichkeit können die belastungsabhängigen Beschwerden zunehmen , bis hin zu ständigen, auch nächtlichen Schmerzen. Die Beschwerden müssen dabei nicht auf die Hüfte beschränkt sein, sondern können auch sowohl in die Leiste als auch in den hinteren Oberschenkel ausstrahlen. Je nach Stadium der Arthrose stehen verschiedene Behandlungsmöglichkeiten zur Verfügung, die von der nicht-operativen Therapie bis hin zum Ersatz des Hüftgelenk mit einem Kunstgelenk (Hüftprothese) reichen.
Konservative Therapie
Die nicht operative Therapie der Hüftgelenksarthrose ist auf mehrere Pfeiler aufgebaut. Neben Schmerzmitteln kommt auch eine Physiotherapie zum Einsatz. Hier wird die hüftumgreifende Muskulatur aufgebaut und kann so das Gelenk besser stabilisieren. Eine Folge von besserer Muskelfunktion sind reduzierte Schmerzen. Häufig können die Schmerzen so gelindert werden.
Eine weitere Option sind Infiltration des Hüftgelenkes. Hier stehen neben Kortision auch Eingeblut (ACP) und Hyaluronsäure zur Verfügung. Ein weiterer Therapiepfeiler stellt die Einnahme von Knorpelunterstützenden Medikamenten dar. Je nach Ausprägung der Gelenksschädigung können die Beschwerden deutlich reduziert werden.
Operative Therapie
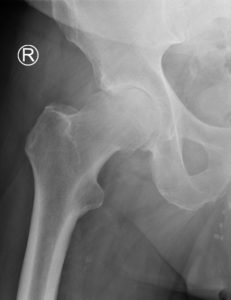
Wenn die Schmerzen durch eine konservative Therapie nicht mehr behandelt werden können und, die Lebensqualität sinkt, ist ein operatives Verfahren möglich. Hierzu gibt es künstliche Gelenke mit denen die geschädigten Gelenkoberflächen ersetzt werdem, die sogenannten Hüftendoprothesen. Nach exakter Planung, anhand von Röntgen- und ggf. auch MRI-Bildern, erfolgt die Festlegung des individuellen Modells und die Größe der neuen Gelenkpartner. Wenn immer möglich benutzen wir einen gewebeschonenden, minimalinvasiven Zugangsweg zum Hüftgelenk. Entgegen den früher durchgeführten Schnitten durchtrennen wir weder Muskeln noch lösen wir diese vom Knochen ab. Nach Einpassen der vorher geplanten und während der Operation kontrollierten neuen Gelenkpartner, werden diese meist zementfrei im Knochen verankert. Die Fixation wird je nach Knochenqualität, Alter und Prothesentyp gewählt. Daraus ergibt sich ein sehr geringes Gewebetrauma und es kann gewährleistet werden, dass bei jeder Operation die bestehende Anatomie berücksichtigt und eine optimale Funktion wiederhergestellt wird.
Nachbehandlung
Im Allgemeinen ist die Hüftprothesenversorgung ein Standardeingriff. Eine Vollbelastung ist mit unserem gewebeschonenden Eingriff sofort nach der Operation möglich. Es werden ausreichend Schmerzmittel in das Gewebe einbracht, unterstützt von Tabletten und eventuell Infusionen. Schon am ersten Tag werden die ersten Steh- und Gehversuche an zwei Gehstöcken absolviert. Hier hilft Ihnen die Physiotherapie. Diese aktive Mobilisation wird über die folgenden Tage des Aufenthaltes zunehmend erweitert, bis eine Gehstrecke und Treppenstufen gut bewältigt werden können . Die Benutzung der Gehstöcke wird für die nächsten 4 Wochen empfohlen, um ein harmonisches Gangbild zu erhalten, aber auch um die operierte Hüfte zu entlasten. Ob im Anschluss an den Spitalaufenthalt eine ambulante Physiotherapie oder ein Aufenthalt in einer Rehabilitationsklinik nötig ist, kann im Team mit Patient, Arzt und Physiotherapeut entschieden werden. Somit sollte nach einer Dauer von 8 bis 12 Wochen ein schmerzfreies und normales Gangbild, ohne Unterarmgehstützen, wieder möglich sein.
Schulter
Die Schultereckgelenksverletzung ist eine der häufigsten Verletzungen bei Stürzen direkt auf die Schulter oder im Kontaktsport. Das betroffene Gelenk verbindet das Schlüsselbein mit einem knöchernen Fortsatz des Schulterblattes. Dieses ist durch mehrere Bänder sowie eine Kapsel gesichert. Je nachdem wie viele und welche Bänder verletzt sind entsteht eine Instabilität. Die Schmerzen sind am Anfang deutlich einschränkend.
Die Schultereckgelenksverletzung ist eine der häufigsten Verletzungen bei Stürzen direkt auf die Schulter oder im Kontaktsport. Das betroffene Gelenk verbindet das Schlüsselbein mit einem knöchernen Fortsatz des Schulterblattes. Dieses ist durch mehrere Bänder sowie eine Kapsel gesichert. Je nachdem wie viele und welche Bänder verletzt sind entsteht eine Instabilität. Die Schmerzen sind am Anfang deutlich einschränkend.
Konservative Therapie
Die konservative Therapie kann bei den meisten Verletzungen des Schultereckgelenkes angewendet werden. Wichtig ist die Differenzierung zwischen dem Grad und der Richtung der Instabilität. Als Schmerztherapie kann zu Anfang eine kurzfristige Ruhigstellung in einer Schulterbandage erfolgen. Oft ergibt sich eine Schmerzdauer von ca. 5 Wochen. In dieser Zeit wachsen die Bänder wieder zusammen und es entsteht ein stabiles Gelenk. In manchen Fällen bleibt ein prominenteres Gelenk im Vergleich zur Gegenseite zurück, welches rein kosmetischer Natur ist.
Operative Therapie
Sollte eine massive Instabilität im Schultereckgelenk entstehen kann eine operative Stabilisierung nötig werden. Hier wird mit einem speziellen Flaschenzugsystem das Gelenk wieder in die Ausgangsstellung gebracht. Der Eingriff erfolgt mit kleinen Schnitten um das Weichteilgewebe möglichst zu schonen.
Nachbehandlung
Nach der OP erfolgt nach kurzfristiger Ruhigstellung in einer Schulterbandage die mobilisierende Therapie. Hier muss darauf geachtet werden die Beweglichkeit im Schultergelenk möglichst schnell wiederherzustellen. Für 6 Wochen besteht eine Sportkarenz.
Bei einem auskugeln der Schulter kommt es oft zu entscheidenden Begleitverletzungen. Meistens ist die stabilisierende Gelenklippe – auch Labrum genannt – abgerissen. Je nach Größe der abgelösten Strecke sowie des Patientenalters, persönliche Ansprüche und eventueller Begleitverletzungen, kann sowohl eine nichtoperative Therapie als auch eine Stabilisierungsoperation erfolgen.
Konservative Therapie
Bei einer weitgehend stabilen Schulter, ohne weitere Luxationen, kann nach einer kurzzeitigen Ruhigstellung in einer Bandage unmittelbar mit der Physiotherapie begonnen werden. Hier müssen v.a. die Muskeln trainiert werden, welche das Schultergelenk entgegen der Luxationsrichtung stabilisieren. So kann das Labrum wieder an der ursprünglichen Stelle vernarben und die Schulter stabilisieren.
Operative Therapie
Schulteroperationen führen wir ausschließlich arthroskopisch durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein besseres kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit, als bei älteren Methoden, erreicht werden. Mit drei kleinen Hautschnitten ist es möglich, das abgelöste Labrum zu mobilisieren und mit Ankern wieder an seiner ursprünglichen knöchernen Position zu fixieren. Hierbei ist es möglich, eventuelle Begleitverletzungen wie einen Knorpelschaden oder eine Pathologie der langen Bizepssehne ebenfalls zu therapieren.
Nachbehandlung
Die physiotherapeutische Behandlung nach einer Stabilisierungsoperation ist ebenso wichtig wie der eigentliche Eingriff. Nach der Operation benötigt das refixierte Labrum mehrere Wochen um stabil am Knochen zu verwachsen. In den ersten 4 Wochen ist der Arm in einer Bandage stabilisiert. Die begleitende Physiotherapie beinhaltet ein komplexes Programm aus aktiven und passiven Beübungen, welche es ermöglichen die schulterumgebende Muskulatur zu erhalten und das Bewegungsausmaß schrittweise zu verbessern. Der Arm sollte während der ersten 6 Wochen nicht unkontrolliert nach aussen gedreht werden. Die Freigabe für Kontaktsportarten erfolgt nach 3 Monaten.
Oft besteht ein Missverhältnis der schultergelenszentrierenden Muskeln und ein dadurch verursachtes höhertreten des Oberarmkopfes unter das knöcherne Schulterdach. Auch ein Knochensporn kann zu den Schmerzen beitragen. In diesem engen Raum laufen Sehen der Rotatorenmanschette sowie die Bizepssehne und mindestens ein Schleimbeutel. Hier kann es zu einem Einklemmen der genannten Strukturen kommen.
Konservative Therapie
Zuerst sollte bei einer akuten Entzündung mit einer gezielten Infiltration der Schmerz genommen werden. Sollte ein Kalkdepot mit ursächlich sein kann ein ultraschallgesteuertes „nadeln“ des Depots und/oder eine Stosswellenbehandlung Erfolg bringen. Anschliessend ist ein spezielles Aufbauprogramm zur Schulterstabilisierung unerlässlich.
Operative Therapie
Sollte mit konservativen Massnahmen kein dauerhafter Erfolg zu erzielen sein kann einer Arthroskopie des Schultergelenkes erfolgen. Hier kann sowohl der überstehende Knochen und ggf. der Kalk entfernt werden. Auch der oft zu grosse und verklebte Schleimbeutel wird bei diesem Eingriff entfernt.
Nachbehandlung
Nach einem solchen Eingriff ist es wichtig die Mobilität möglichst umgehend wieder zu erreichen. Die begleitende Physiotherapie beinhaltet ein komplexes Programm aus aktiven und passiven Beübungen, welche es ermöglichen die schulterumgebende Muskulatur zu erhalten und das Bewegungsausmaß schrittweise zu verbessern. Der Arm sollte während der ersten 6 Wochen nicht bei Überkopfarbeiten eingesetzt werden.
Fuss und Sprunggelenk
Das Sprunggelenk besteht aus zwei Gelenken, dem oberen und unteren Sprunggelenk. Das obere Sprunggelenk setzt sich aus drei Knochen zusammen: Schienbein, Wadenbein und Sprungbein. Es ermöglicht den Fuß in der Vertikalen zu bewegen. Das untere Sprunggelenk besteht primär aus zwei Knochen: Sprungbein und darunter liegend dem Fersenbein. Es ermöglicht seitliche Bewegungen. Zusätzlich sind die Gelenke von einer Vielzahl von Bändern stabilisiert. Der Außenbandkomplex besteht aus drei Bändern, die vom Außenknöchel des Wadenbeins zum Sprungbein bzw. Fersenbein verlaufen. Diese Bänder sind häufig bei Verletzungen des oberen Sprunggelenks betroffen. Der Fuß mit seinen 26 Knochen und seinen vielen Bändern stellt den Kontaktpunkt unseres Körpers zum Untergrund, auf dem wir uns bewegen, dar. Dieser muss in Verbindung mit den Sprunggelenken und den stabilisierenden Weichteilen jede Unebenheit und jeden Fehltritt ausgleichen und zu einer sicheren Bewegung umwandeln. Aus diesem Grund ist diese Körperregion eine der Meistverletzten. Unfälle passieren hier sowohl im Sport als auch in der Freizeit und im Arbeitsalltag.
Weiter häufig vorkommende Krankheitsbilder sind Fehlstellung der Zehen wie Hallux Valgus, Hammer- und Krallenzehen, sowie Beschwerden in den Gelenken durch Verletzungen oder Abnutzung (Arthrose)
Die Fußsohle und ihr Gewölbe wird von einer kräftigen Sehnenplatte verspannt, die sich vom Fersenbein bis hin zu den Mittelfussköpfchen erstreckt. Durch verschiedene Faktoren kann es zu einer Entzündung der fersennahen Sehnenplatte kommen. Häufig finden sich knöcherne Sporne am Fersenbein. Unfälle, Fussfehlstellungen oder andere mechanische Fehlbelastungen können ebenfalls eine Ursache für Beschwerden in der Fusssohle sein. Eine genau Anamnese, klinische Untersuchung und eventuelle Bildgebung sichern die Diagnose.
Konservative Therapie
Die erste Therapie beinhaltet spezielle Dehnungsübungen der Sehnenplatte und der angrenzenden Muskeln und Sehnen. Es ist bekannt, dass viele Beschwerden in Bereich der Plantarfaszie auf eine verkürzte Wadenmuskulatur zurückzuführen sind. Evtl. kann mit Silikonkeilen eine kurzfristige, oder mit Maßeinlagen eine langfristige Entlastung erfolgen. Auch Tapetechniken sowie die Behandlung mit Eigenblut und körpereigenen Wachstumsfaktoren kommen sehr erfolgreich zur Anwendung. Durch eine spezielle Aufbereitung ist es möglich, die heilenden Faktoren in konzentrierter Form an die Entzündung zu bringen und dem Körper eine optimale Voraussetzung der Heilung zu geben. Auch eine Therapie mit der fokussierten Stosswelle ist möglich, hierbei werden durch Energieimpulse die entzündlichen Veränderungen im Gewebe zur Regeneration angeregt und Fersensporne verkleinert. Es hat sich gezeigt, dass mit der konservativen Therapie, und hier vor allem mit Dehnung der Muskulatur des Unterschenkels eine Verbesserung der Schmerzsituation erreicht werden kann. Beschwerden in diesem Bereich des Fusses können langwierig sein. Nicht selten bestehen die Beschwerden über Monate, selten bis zu einem Jahr.
Operative Therapie
Die Indikation zu einer Operation besteht nur dann, wenn alle konservativen Methoden keine Beschwerdebesserung erbracht haben. Bei der Operation wird mit einem kleinen Hautschnitt der Zugang zum Sehnenplattenansatz ermöglicht. Diese wird dann teilweise abgelöst und ein evtl. vorhandener Fersensporn abgetragen. Die Nachbehandlung besteht in einer kurzfristigen Entlastung und der manuellen Aufdehnung.
Nachbehandlung
Nach einer Operation ist eine Entlastung in einem speziellen Schuh für eine Zeit von einigen Wochen notwendig. Begleitet wird Nachbehandlung immer durch eine Physiotherapie und durch Tapetechniken.
Eine zunehmende Verkürzung der Achillessehne führt häufig zu Überlastungsreaktionen und zu Entzündungen der Sehne oder der Umhüllung. Da die Achillessehne eine in sich leicht gedrehte Struktur mit schlechter Blutversorgung ist, sind die Selbstheilungskräfte limitiert. Ein teils starker Belastungs- und morgendlicher Anlaufschmerz sowie eine lokale Schwellung sind die typischen Zeichen. Diese punktuelle Entzündung kann über Monate bestehen und die Sehne entzündlich destabilisieren. Eine genaue Diagnostik, ob es sich um eine strukturelle Läsion der Sehne, eine Entzündung der umgebenden Sehnenhülle oder eine Schleimbeutelentzündung handelt, erfordert oft auch bildgebende Verfahren (Röntgen oder MRI). Je nach Diagnose und körperlichem Anspruch können die Therapiemaßnahmen ausgewählt werden.
Konservative Therapie
Die entzündlich veränderte Sehne ist gekennzeichnet von einer Schwellung, die die ohnehin schlechte Nährstoffversorgung weiterhin vermindert. Ziel, der nahezu immer angewendeten konservativen Therapie, ist es die Eigenregeneration des Sehnengewebes zu unterstützen. Neben einfachem Dehnen, speziellen exzentrisch-dehnenden Übungen, können sowohl Tapetechniken, als auch eine manuelle Behandlung von Therapeuten angewendet werden. Einen weiterer Ansatz besteht in der Behandlung mit Eigenblut und den darin enthaltenen körpereigenen Wachstumsfaktoren . Durch eine spezielle Aufbereitung ist es möglich die heilenden Faktoren in konzentrierter Form an die Entzündung zu bringen und dem Körper eine optimale Voraussetzung der Heilung zu geben. Auch eine Therapie mit der fokussierten Stosswelle ist möglich, hierbei werden durch Energieimpulse die entzündlichen Veränderungen im Gewebe zur Regeneration angeregt. Die konservative Therapie ist häufig zielführend, nimmt jedoch eine Wochen bis Monate Zeit in Anspruch.
Operative Therapie
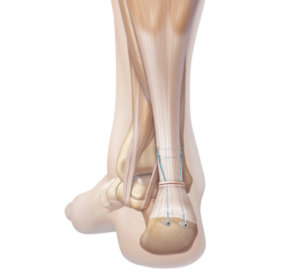
Sollte die Entzündung der Achillessehne vermehrt zu funktionsunfähigem Sehnengewebe führen und eine Instabilität oder Rissgefahr drohen, kann die Indikation zur operativen Therapie bestehen. Hierbei wird mit einem Hautschnitt neben der Sehne der Zugang zu dem erkrankten Anteil geschaffen. Anschließend erfolgt die Entfernung des Herdes und die Naht der Sehne sowie deren Umhüllung. Eine entsprechende Nachbehandlungszeit, bis die Achillessehne wieder voll belastbar ist, kann bis zu 6 Wochen, je nach Zustand der Sehne aber auch länger, beinhalten.
Nachbehandlung
Nach einer Operation der Achillessehne ist eine konsequente Ruhigstellung notwendig, um eine gute Heilung zu erreichen. Da das Sehnengewebe schlecht durchblutet ist, dauert eine Heilung entsprechend länger. Je nach Operationsverfahren ist eine Ruhigstellung in einem speziellen Schuh für 6 Wochen oder länger notwendig. Anschliessen kann schrittweise wieder ohne Ruhigstellung belastet werden. Eine Wiedererlangung der Arbeits- und Sportfähigkeit ist individuell unterschiedlich. Je nach körperlicher Beanspruchung kann eine Rückkehr zum Sport Monate betragen.
Entweder durch ein starkes Trauma oder durch eine länger vorgeschädigte Sehne kann es zu einem akuten Riss kommen. Sollte eine längere, teils unterschwellig und nahezu schmerzlose Entzündung der Sehnen bestehen, können die Voraussetzungen für einen Achillessehnenriss gegeben sein. Viele Patienten spüren den akuten Riss wie einen „Peitschenschlag“. Je nach Rissgröße, Abstand der Enden sowie Qualität der Sehne und in Abhängigkeit von den persönlichen Ansprüchen, ist in eine Naht der Sehne erforderlich.
Konservative Therapie
Vor Allem bei Teilrissen oder Rissen ohne einen zu grossen Abstand zwischen den Sehnenenden kann eine konservative Therapie möglich sein. Ziel ist es die gerissenen Anteile wieder aneinander zu bringen und ausheilen zu lassen. Dieses wird mit speziellen Therapiestiefeln unterstützt. Eine gute Unterstützung bietet hier die zusätzliche Therapie mit den Wachstumsfaktoren aus körpereigenem Blut.
Operative Therapie
Bei einem kompletten Riss mit grossem Abstand der Sehnenenden und aktiven Patienten sollte eine operative Naht der Achillessehne erfolgen. Hierbei werden die Sehnenenden wieder miteinander vernäht und das Gleitgewebe verschlossen.Ob bei Ihnen eine Operation sinnvoll oder gar unumgänglich ist, besprechen wir individuell mit Ihnen.
Nachbehandlung
Nach dem operativen Verfahren bedarf es der Ruhigstellung in einem speziellen Schuh für mindestens 6 Wochen. Je nach Sehnenqualität wird mit dem anschliessenden Aufbauprogramm begonnen. Da Sehnen kaum durchblutet sind, ist die Heilung dementsprechend langwierig. Eine Rückkehr zur vollen Belastungsfähigkeit und somit auch in den Sport kann Monate dauern.
Eine der häufigsten und eine typische Verletzung sportlich aktiver Menschen ist das Umknicken im oberen Sprunggelenk. Oft werden hierbei die stabilisierenden Strukturen verletzt . In den wenigsten Fällen kommt es jedoch zu einem kompletten Riss eines Bandes. Entscheidend für die Behandlung ist die Lokalisation der Verletzung, die verbleibende Stabilität sowie die Schwellung. In über 90% kann man mit einer zeitnahen und umfassenden Therapie eine rasche Wiederherstellung der Funktion erreichen.
Konservative Therapie
Die nichtoperative Therapie einer Sprunggelenksdistorsion wird sehr häufig unterschätzt. Denn neben der Verletzung des Kapsel-Band-Apparates werden auch die Rezeptoren verletzt, die dem Körper mitteilen welche aktuelle Postion im Gelenk eingenommen ist und welche Muskeln koordiniert werden müssen, um eine Stabilität zu erlangen. Somit gliedert sich die Therapie initial in eine Ruhephase, in der das Ziel eine Schwellungs- und Schmerzreduktion darstellt. Hier können spezielle Schienen oder Bandagen nötig sein. Anschließend wird mit dem zeitnahen aktiven Aufbau begonnen. Zuerst erfolgt die Aktivierung der umgebenden Sehnen und Muskeln, gefolgt vom Kräftigungsprozess und dynamischen und sportspezifischen Übungen. Nur mit diesen Übungen kann ein stabiles Gelenk die volle Leistung liefern. Je nach Schweregrad der Verletzung ist eine Genesung nach 6-12 Wochen zu erwarten. Die Beschwerden können unter Umständen aber auch Monate später noch bemerkbar sein.
Operative Therapie
Die operative Therapie ist nur selten notwendig. Zu diesen seltenen Fällen zählen chronische Instabilitäten, einklemmendes Narbengewebe oder Verletzungen der Syndesmose. Diese membranartige Verbindung zwischen Schien- und Wadenbein besteht aus zwei Anteilen.. Sollten beide Anteile verletzt sein, ist die Naht sowie die kurzzeitige Fixierung mit einer Schraube oder einem Zugfaden nötig. Bei chronischen Instabiltäten können sowohl körpereigene Sehnen als auch Rekonstruktionen und Stabilisierungen mit speziell verstärkten Fäden vorgenommen werden. Wir kombinieren diese Stabilisierungsoperationen immer mit einer Sprunggelenksspiegelung. Bei diesem arthrokopischen Verfahren lassen sich die Verletzten Strukturen im Gelenk gewebeschonend darstellen und wir können störendes Narbengewebe entfernen.
Nachbehandlung
Nach einer operativen Therapie erfolgt eine Ruhigstellung für ca. 6 Wochen in einem speziellen Schuh/Stiefel. Meist ist eine Teilbelastung notwendig. Das Wiedererlangen der allgemeinen und körperlich/sportlichen Belastbarkeit kann 8-12 Wochen dauern, bei schweren Verletzungen auch länger.
Hierbei handelt es sich um eine Fehlstellung der ersten Zehen / Grosszehe. Die genaue Entstehung ist vielfältig, aber letztlich nicht geklärt. Man geht von einer Vererbung dieser Erkrankung aus. Beim Hallux valgus knickt die Grosszehe nach aussen und der erste Mittelfussknochen weicht zunehmend nach innen ab. Hierdurch entsteht ein schmerzhaftes Überbein. Durch den nun veränderten Zug der Sehnen nimmt die Fehlstellung kontinuierlich zu. Eine Behandlung richtet sich nach den Beschwerden und nicht nach der Ausprägung der Fehlstellung.
Konservative Therapie
Mit geeignetem Schuhwerk und fussspezifischer Physiotherapie können die Beschwerden in einigen Fällen verbessert werden. Ebenfalls sollten Begleitpathologien behandelt werden. Hier kann eine Einlagenversorgung zum Teil sehr gute Ergebnisse erbringen.
Operative Therapie
Sollten die Beschwerden trotz konservativer Therapie nicht besser werden, stehen eine Vielzahl an operativen Möglichkeiten zur Verfügung. Ziel ist es immer die anatomische Wiederherstellung der korrekten Position des ersten Zeh zu erreichen. Hierbei wir der erste Mittelzssknochen durch einen kleinen Hautschnitt auf der Innenseite dargestellt und mit in einem Z- oder V-förmigen Sägeschnitt durchtrennt. Dann wird der Knochen durch Verschiebung gegeneinander begradigt und mit kleinen Schrauben fixiert. Der überstehende Knochen wird entfernt. Die eingebrachte Schraube muss praktisch nie entfernt werden. Da die Varianten jedoch von Begleitfehlstellungen und spezifischen Winkeln abhängen erläutern wir gerne die für Sie geeignete Operation in einem persönlichen Gespräch.
Nachbehandlung
Nach einer Operation sollte auf eine gute Wundheilung mit schwellungsfreiem Fuss geachtet werden. Dann kann in der Regel in einem speziellen Schuh mit harter Sohle nach individuellen Beschwerden eine Aufbelastung erfolgen. Der Schuh ist für insgesamt 6 Wochen notwendig damit der Knochen gut verheilt. Anschliessend kann auf Schuhwerk mit stabiler Sohle gewechselt werden.
Auch die anderen Zehen können Fehlstellung aufweisen. Zu nennen sind hier vor Allem die Hammerzehen, die Krallenzehen und der so genannten Schneiderballen, das Pendent der 5. Zehe zum Hallux valgus.
Hammerzeh
Hammerzehen imponieren als Fehlstellung der Kleinzehen in Beugestellung. Als Ursachen kommen sowohl zu lange Zehen, welche durch Schuhwerk gekrümmt werden als auch eine Verdrängung der zweiten und dritten Zehe aufgrund eines Hallux valgus in Frage. Sie verursachen den Betroffenen Druckschmerzen über dem nach oben stehenden Mittelgelenk und/oder unter der gekrümmten Zehenkuppe. Hutveränderungen und im Endstadium das herausrutschen des Gelenkes sind die Endstadien
Operative Therapie
Sollte das Mittelgelenk betroffen sein wird mit einem kleinen Hautschnitt dieses Gelenk dargestellt und die Gelenkflächen mit einer Säge entfernt. Anschliessend wird das Gelenk mit einem kleinen Draht stabilisiert um mit dieser Versteifung die Druckstelle und die Fehlstellung zu beseitigen. Sollte das Gelenk in einem späteren Stadium schon herausgerutscht sein und die Gelenkpartner nicht mehr aufeinander stehen muss der Mittelfussknochen verkürzt werden um die Gelenkverbindung wieder herzustellen. Eine Entfernung der benutzten Schraube ist nahezu nie nötig.
Nachbehandlung
Nach einer Operation sollte auf eine gute Wundheilung mit schwellungsfreiem Fuss geachtet werden. Dann kann in der Regel in einem speziellen Schuh mit harter Sohle nach individuellen Beschwerden eine Aufbelastung erfolgen. Der Schuh ist für insgesamt 6 Wochen notwendig damit der Knochen gut verheilt. Wenn ein Draht eingebracht wurde entfernen wir diesen nach 4 Wochen in der Sprechstunde. Anschliessend kann auf Schuhwerk mit stabiler Sohle gewechselt werden.
Diese Erkrankung wird auch Morton Neuralgie oder Morton Metatarsalgie genannt. Aufgrund verschiedener Ursachen kommt es zu Einklemmen von Nerven in der Fusssohle, welche zum Teil elektrisierende Schmerzen im Vorfuss und den Zehen verursachen können. Am häufigsten entstehen diese Veränderungen zwischen der dritten und vierten Zehe. Zur genauen Abklärung kann eine MRI Untersuchung durchgeführt werden.
Konservative Therapie
Oft können die Beschwerden mit Einlagen, die den entsprechenden Bereich entlasten oder einer Veränderung des Schuhwerks positiv beeinflusst werden. Auch gezielte Spritzen unter Ultraschallkontrolle können diese Nervenentzündungen positiv beeinflussen.
Operative Therapie
Sollten die Beschwerden mit der konservativen Therapie nicht ausreichend behandelbar sein, kann das störende Neurom operativ entfernt werden.
Nachbehandlung
Nach der Operation kann nach Massgabe der Beschwerden in einem speziellen Schuh belastet werden. Sobald die Wundheilung abgeschlossen ist, kann wieder das eigene Schuhwerk getragen werden.
Nach Unfällen oder aufgrund von Minderdurchblutungen des Knochen/Knorpels kann es zu körpereigenen freien Gelenkskörpern im Sprunggelenk kommen. Diese können, wie bei z.B. bei Fussballern typisch, aus dem vorderen Unterschenkelknochen abgesplittert sein oder sich als Knorpelstücke vom ersten Fussknochen, dem Sprungbein, abgelöst haben. Je nachdem ob es sich um knöcherne oder knorpelige Strukturen handelt, ist oft eine Operation erforderlich. Das Ausmaß dieser ist jedoch von der geschädigten Struktur bestimmt und kann von einer rein arthroskopischen Entfernung über lokale Anbohrung bis zur Refixation reichen.
Nachbehandlung
Diese richtet sich nach der Herkunft des freien Gelenkkörper. Sollte dieser „nur“ entfernt werden, so ist eine schnelle Rehabilitation möglich. Sind aufwendigere operative Verfahren notwendig, kann die Rehabilitation entsprechend länger dauern. In der Regel rechnen wir mit 6-12 Wochen.
Sollte es aufgrund von mehreren Verletzungen oder von allgemeiner Abnutzung zu einem Knorpelschaden gekommen sein, sind Symptome wie Schwellung, morgendlicher Anlaufschmerz oder im Endstadium ein Ruheschmerz mit Bewegungseinschränkung vorhanden. Je nach Alter und Gelenkstatus wird primär versucht, den noch vorhandenen Restknorpel zu stabilisieren und die Beweglichkeit zu optimieren. Hierfür stehen verschiedene Techniken zu Verfügung.
Nachbehandlung
Da Knorpel ein Gewebe ohne eigene Blutversorgung ist, ist auch eine Heilung nur sehr langsam möglich. Somit ist mit einer länger bestehenden Einschränkung zu rechnen. Je nach Ursache des Knorpelschadens kann eine Einschränkung Monate dauern.
In den vielen Gelenken des Fusses können sich auch Abnutzungserscheinungen schmerzhaft bemerkbar machen. Oft sind die Gelenke der Grosszehe betroffen, prinzipiell können aber auch alle anderen Gelenke erkranken. Die Therapie richtet sich nach den Beschwerden und der Lokalisation.
Konservative Therapie
In erster Linie versuchen wir immer eine Behandlung ohne Operation. Hierbei ist die Analyse von Fussfehlstellung und ggf eine entsprechende Physiotherapie sowie Einlagenversorgung möglich. Sollte dies nicht ausreichend sein können auch spezielle Infiltrationen welche wir exakt unter spezieller Röntgenkontrolle durchführen die Beschwerden lindern
Operative Therapie
Sollte nach dem Ausschöpfen der konservativen Therapie weiterhin ein Leidensdruck bestehen bleibt nur noch die operative Versteifung des Gelenkes. Dieses erfolgt, abhängig vom Gelenk mittels Schrauben und teilweise überbrückenden Plättchen.
Nachbehandlung
Nach operativen Versteifungen von Gelenken benötigen diese mindestens 6 Wochen damit der Knochen sich verbindet und eine Stabile Situation entsteht. Somit erfolgt die Ruhigstellung und Entlastung in Speziellen Schuhen oder Stiefeln unter Unterstützung von Unterarmgehstöcken. Das eingebrachte Material stört nur selten und kann in der Regel im Knochen verbleiben.
Der menschliche Bewegungsapparat ist ein perfektes Zusammenspiel aus verschiedenen Gelenkpartnern und deren stabilisierenden Muskel, Sehnen und Bändern. Hier kann es durch Unfälle oder Verschleiss zu Veränderungen oder sogar Zerstörung von Anteilen kommen. Dieses führt teilweise zu Schmerzen bis zum Funktionsverlust. Die Möglichen Diagnosen sowie die von uns angebotenen Therapien sind folgend aufgeführt:
Knie
Das Kniegelenk mit seinen Pathologien stellt die Spezialität der Praxis dar. Jahrelange Erfahrung als Leitende- oder Oberärzte und grossen Spitälern ermöglichen uns Ihnen hochspezielle Operationstechniken bei allen Erkrankungen des Gelenkes anzubieten. Wir greifen hier auf die Erfahrung aufgrund eine hohe Anzahl an durchgeführten Operationen zurück welche regelmässig analysiert und von uns weiterentwickelt werden. Unsere speziellen Leistungen sind folgend aufgeführt:
Die Menisken sind Strukturen aus Faserknorpel, die als „Puffer“ zwischen Oberschenkel und Unterschenkelknochen im Kniegelenk liegen. Diese Kraftminderung erfolgt nicht nur durch die „Stossdämpferfunktion“, sondern auch durch die Vergrößerung der Kontaktfläche im Kniegelenk, dadurch werden auftretende Kräfte im Kniegelenk verteilt und der Knorpel vor Überlastung geschont. Man unterscheidet einen Aussen- und einen Innenmeniskus, die sich in ihrer Form und Aufhängung und damit Funktion deutlich unterscheiden. Meniskusverletzungen können verschleißbedingt durch abnehmende Durchblutung und bleibende Belastung sowie Unfallbedingt entstehen. Während bei verschleißbedingter Verletzung die Symptome wechselnd stark sein können, sind die unfallbedingten Verletzungen recht schmerzhaft.
Die beiden Menisken wirken sowohl als Stabilisator als auch als Puffer zwischen dem Ober- und Unterschenkel. Sie gewährleisten nicht nur Stabilität, sondern stellen auch einen wichtigen Knorpelschutz dar. Aufgrund der permanenten Kräfte, welche auf die Fasern der Menisken einwirken, kann es zu Rissen kommen. Sollten diese kein Heilungspotential haben oder Blockaden verursachen, ist eine operative Therapie nötig.
Konservative Therapie
Sollte der Meniskus verletzt sein, ist es wichtig zu unterscheiden ob eine Quetschung oder ein Riss vorliegt. Weiterhin ist zu unterscheiden, welche Art der Rissform vorliegt und ob die zirkulären- oder radiären Fasern betroffen sind. Da wir wissen, dass der Meniskus aus Kollagen und Glycosaminoglycanen besteht und ein, wenn auch nicht besonders ausgeprägtes, Heilungspotential besitzt, ist ein primäres nichtoperatives Verfahren in den ersten 6 Wochen durchaus möglich. Neben der Unterstützung der biologischen Selbstheilung mit Infiltrationen in dem verletzten Bereich oder Nahrungsergänzungsmitteln sollte die Stabilität trainiert und der Entzündungsreiz, welcher immer im verletzten Bereich vorliegt, reduziert werden. Ob eine längerfristige Unterstützung mit Schienen oder Bandagen nötig ist, ist vom muskulären Status und der Stabilität des Meniskus abhängig.
Operative Therapie: Meniskusnaht
Grundsätzlich versuchen wir den Meniskus aufgrund seiner wichtigen Funktion zu erhalten und damit jeden Riss, wenn möglich, zu nähen. Der Erfolg einer Naht hängt dabei nicht nur von der Konsistenz des Meniskus, sondern auch von der Lokalisation und Rissform ab. Um einen verletzten Meniskus zu nähen, können verschiedene Techniken, die individuell auf die Verletzung abgestimmt sind, durchgeführt werden. Hierbei haben sich Systeme mit Ankern und Nähten, welche den Meniskus stabilisieren und an der Kapsel fixieren, durchgesetzt. Zur Unterstützung der Heilung können während der OP vorher gewonnene körpereigene Wachstumsfaktoren in den refixierten Anteil infiltriert werden.
Nachbehandlung
Nach einer Meniskusnaht sollte das Kniegelenk für 6 Wochen mit Unterarmgehstützen teilbelastet werden. Um eine optimale Heilung zu erreichen, muss oft die Beweglichkeit für 6 Wochen mit einer speziellen Schiene eingeschränkt werden. Hier wird je nach Ausdehnung des Naht mit verschiedenen Winkeln gearbeitet.
Operative Therapie: Meniskusteilentfernung
Wenn der verletzte Meniskus so aufgefasert ist, dass eine Meniskusnaht nicht mehr in Frage kommt, wird der verletzte Teil des Meniskus entfernt. In den häufigsten Fällen betrifft dies den hinteren Anteil des Innenmeniskus, seltener den eher folgeschwereren Außenmeniskus. Eine Meniskusteilentfernung wird heutzutage nur noch arthroskopisch mit Spezialscheren, -stanzen und -schleifer durchgeführt, so dass die Schmerzen verschwindend gering sind. Hierbei ist es wichtig, dass nur so viel Meniskusgewebe entfernt werden sollte, wie unbedingt notwendig ist.
Nachbehandlung
Nach einer Teilentfernung ist das Kniegelenk für einige Tage zu schonen (ggf. durch Stöcke entlasten), damit sich das Gelenk von der Operation erholen kann, ohne dass eine Entzündung auftritt. Ein spezifisches physiotherapeutisches Training ist nur in wenigen Fällen notwendig.
Sollte die Befestigung des Vorder- oder Hinterhornes des C-Förmigen Meniskus ausgerissen sein, so hat diese, schwierig im MRI zu erkennende Verletzung eine dramatische Folge auf den Meniskus und seine Funktion. Er verliert hiermit seine komplette Funktion, da er bei jedem Schritt aus dem Gelenk herausgedrückt wird. Somit kommt es zu einem schnellen Verschleiss des inneren oder äusseren Gelenkanteils.
Konservative Therapie
Eine konservative Therapie ist hier fast nie erfolgreich. Lediglich bei bereits deutlich angegriffenen Oberflächen von Ober- und Unterschenkel kann eine Einlagenversorgung mit Randerhöhung oder das Tragen einer speziellen Knieschiene eine Linderung bringen.
Operative Therapie
Die Befestigung des in den meisten Fällen abgerissenen Hinterhornes des Meniskus führen wir minimalinvasiv mittels Gelenkspiegelung durch. Hierbei wird die abgerissene Wurzel mit einer speziellen Nahttechnik und einem sehr stabilen Fadenmaterial armiert. Anschliessend wird der Bereich, in dem der Meniskus ausgerissen ist, angefrischt. Mit einem kleinen Bohrer wird nun durch den Unterschenkel ein Kanal gebohrt, durch welchen dann die an der Wurzel befestigten Fäden nach vorne ausgeleitet werden. Hier erfolgt dann unter Zug die Befestigung des Meniskus, exakt an der Stelle des Ausrisses, indem die Fäden vorne am Knochen befestigt werden. Dies kann mit einem kleinen Metallplättchen zusätzlich verstärkt werden.
Nachbehandlung
Bis der Meniskus wieder angeheilt ist vergehen 6 Wochen. In dieser Zeit muss eine Teilbelastung an Stöcken durchgeführt werden. Auch wird die Beugung in dieser Zeit durch eine Schiene limitiert. Schuheinlagen, welche zu einer reduzierten Belastung des Gelenkanteils führen in welchem der Meniskus wieder befestigt wurde kommen nach der Operation ebenfalls zum Einsatz. In wenigen Fällen muss das evtl eingebrachte Metallplättchen wieder entfernt werden.
Das vordere Kreuzband ist der zentrale Bewegungskoordinator im Kniegelenk, der nicht nur die Verschiebung des Ober- gegen den Unterschenkel sichert, sondern auch die Rotations- und Scherkräfte des Kniegelenks kontrolliert. Es besteht aus mehreren Zügeln, die in verschiedenen Positionen des Kniegelenkes nicht nur die Stabilität nach vorne, sondern auch diejenige bei Drehbewegungen, gewährleistet. Die Verdrehbewegung ist die typische Verletzung bei der Kreuzbandrupturen entstehen – hauptsächlich bei Sportarten wie Skifahren, Fussball oder solchen mit schnellem Richtungswechsel bei gleichzeitig am Untergrund fixiertem Fuß. Im Akutfall sind sofort auftretende Schmerzen ein sofortiges Instabilitätsgefühl sowie ein Kniegelenkerguss nicht unüblich. Es kann nach einer Kreuzbandverletzung aber auch ein beschwerdearmer Intervall auftreten. Da ein fehlendes Kreuzband vermehrte Drehbewegungen zulässt, können mit der Zeit die Scherkräfte im Kniegelenk zu Knorpel- und Meniskusschäden führen.
Durch das vordere Kreuzband wird die Stabilität zwischen Ober- und Unterschenkel sowohl in der horizontalen Ebene als auch in der Rotation gewährleistet. Sollte dieses gerissen sein, muss geprüft werden, ob ein operativer Ersatz des vorderen Kreuzbandes tatsächlich notwendig ist. Dies sollte immer individuell mit jedem Patienten und dessen sportlichen und beruflichen Anspruch entschieden werden. Wichtig ist es, die Vor- und Nachteile einer Operation genau zu erklären sowie die weitere Prävention und eventuelle Folgeschäden zu besprechen. Hier muss ein gut eingespieltes Team von Arzt, Physiotherapie und Patient zusammenwirken.
Konservative Therapie
Abhängig vom Patienten und der Art der Verletzung kann auch eine nicht operative Therapie in Frage kommen. Diese Option kann bei Patienten mit schon bestehender Arthrose, bei denen die Gefahr besteht das Kniegelenk durch eine Operation in der Mechanik zu verändern und die Arthrose zu aktivieren, gewählt werden. Anders ist es bei kleineren Knorpeldefekten. Aber auch Teilrisse des Kreuzbandes können initial nichtoperativ behandelt werden. Beim nichtoperativen Vorgehen geht es vor allem darum, die Muskulatur um das Kniegelenk sowie die Gluteal- und die Rückenmuskulatur zu stärken, um bei dynamischer Belastung des Kniegelenkes einen Großteil der Kraft über den Rumpf zu kompensieren. Mit speziellen Trainingsmethoden wird in Zusammenarbeit mit ausgewählten Sporttherapeuten dieses Training durchgeführt. Hierbei werden die kreuzbandunterstützenden Muskeln nicht nur gekräftigt, sondern auch in Ihrer Reaktionsgeschwindigkeit geschult. Da dies zu Beginn noch nicht gegeben ist, kann es notwendig sein die Kniestabilität mit einer Schiene zu unterstützen. Dieses geschieht, um Schmerzen zu lindern und ein frühzeitiges trainieren zu ermöglichen. Nach einem Ablauf von 3 Monaten sollte der Patient wieder seinen bisher gewohnten Tätigkeiten nachgehen können. Ist dieses nicht der Fall und ist nur mit der Schiene eine ausreichende Stabilität zu erreichen, sollte über die operative Stabilisierung des Kniegelenkes diskutiert werden.
Operative Therapie: Rekonstruktion des vorderen Kreuzbandes
Kreuzbandrekonstruktion führen wir ausschliesslich in kameraassistierter Technik, der sogenannten Arthroskopie, durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein besseres kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit als bei älteren Methoden erreicht werden. Es benötigt jedoch ein Höchstmaß an Erfahrung, damit diese hochspezialisierten Techniken den erwünschten Erfolg erzielen. Von uns können sowohl eine Einzel- als auch Doppelbündeltechnik, bei der beide anatomisch wirksamen Bündel rekonstruiert werden, durchgeführt werden. Beide Techniken führen wir durch, weil bekannt ist, dass das antero-mediale Bündel in höheren Beugegraden Stabilität gibt, während das postero-laterale Bündel hauptsächlich strecknah stabilisiert. Diese beiden Bündel sind jedoch jederzeit als funktionelle Einheit zu sehen. Um also die ursprüngliche Biomechanik im Knie wieder herzustellen bedarf es einer der ursprünglichen Anatomie identischen Rekonstruktion. Deshalb wird individuell eine instabilitätsabhängige Operationstechnik angewendet.
Der Ersatz erfolgt in den meisten Fällen mittels einer köpereigenen oder in Fällen von Mehrfachverletzungen mittels einer Spendersehne.
Wir verwenden Sehnen aus der inneren Oberschenkelregion, da sie aufgrund Ihrer Struktur in Länge und Durchmesser den anatomischen Gegebenheiten des Kniegelenkes perfekt angepasst werden können, teilweise sogar nachwachsen und ein kosmetisch sehr gutes Ergebnis zulassen. Zudem zeigen sich im Gegensatz zur Kniescheibensehne (Patellasehne) weniger Schmerzen. Eine weitere Option stellt die Quadrizepssehne oder der Teil einer Sehne aus dem äusseren Unterschenkel dar. Bei Mehrfachverletzungen des Kniegelenkes, wenn die Entnahme der Sehnen die Instabilität nur verlagern würde, können Spendersehnen benötigt werden. Die Fixierung der Sehne im Knochen erfolgt von uns mittels einer doppelten Befestigung, der sogenannten Hybrid-Fixierung. Dieses bedeutet eine deutlich höhere primäre Stabilität als eine einzelne Befestigungsmethode.
Revisionseingriffe bei erneutem Riss oder Auslockerung des vorderen Kreuzbande
Die Revisionen eines bereits operativ versorgten Kreuzbandes, ist ein hochspezieller Eingriff. Erstes Ziel ist es, die Ursache für das aktuell insuffiziente Ergebnis herauszufinden. Gründe können ein erneuter Riss nach einem Unfall, eine Restinstabilität oder eine eingeschränkte Beweglichkeit sowie Schmerzen nach einer vorgängigen Rekonstruktion sein.
In jedem Fall sollte neben der Untersuchung mit speziellen Techniken eine ausführliche Bildgebung durchgeführt werden. Bei dieser sollte die Kanallage der ersten Operation dargestellt werden. Im Falle einer erneuten Ruptur kann so entschieden werden ob die ehemaligen Bohrtunnel wieder verwendet werden können oder ob sie in einem ersten Eingriff aufgefüllt werden müssen bevor ein neues Kreuzband fixiert werden kann. Ähnliches gilt bei einer Restinstabilität.
In den Fällen einer Bewegungseinschränkung nach Kreuzbandoperation, kann eine nicht optimale Platzierung des Kreuzbandes im Knochen vorliegen. Diese nicht ursprüngliche Lage kann aufgrund des Kontaktes mit Umgebungsstrukturen zu Bewegungseinschränkung führen. Auch kann Narbengewebe ein Einklemmen und damit eine Bewegungseinschränkung verursachen. Eine genaue Problematik des vorliegenden Befundes sowie die Möglichkeiten einer Verbesserung müssen wir exakt besprechen und zusammen mit dem Patienten und ggf. den behandelnden Therapeuten eine Lösung anbieten das Ergebnis zu verbessern.
Nachbehandlung
Aufgrund der langjährigen Erfahrung in Zusammenarbeit mit Physiotherapeuten und Sportwissenschaftlern hat sich ein Stufenkonzept mit zunehmender Belastung als, in unseren Augen, optimales Vorgehen bewiesen. Dadurch können interindividuelle Konzepte verfolgt werden und auch Begleitoperationen berücksichtigt werden. Zudem erhalten unsere Patienten bei der Entlassung ein spezifisches Nachbehandlungsschema, das sie ihrem behandelnden Orthopäden / Hausarzt oder Physiotherapeuten vorlegen können.
Direkt am Tag der Operation wird das Knie mit Hilfe der Therapeuten mobilisiert um eine Verklebung im Besonderen der Kniescheibe zu vermeiden. In Abhängigkeit von den mitbehandelten Begleitverletzungen und Zusatzoperationen liegt der Gebrauch der Gehstützen zwischen 2 und 6 Wochen. Meistens haben die Patienten nach 2-4 Wochen wieder ein einsatzfähiges Kniegelenk für das Alltagsleben. Wenn noch nicht vor der Operation erfolgt, erhält der Patient nach der OP eine bewegliche Knieschiene und nach ca. 2 Wochen passiver Beübung wird mit einer Aktivierung der Muskulatur unter stetigem Tragen der Schiene begonnen. Um eine ausreichende Stabilität und Koordination zu erreichen und wieder Kontaktsportarten zu betreiben, sollten im Rahmen der Rehabilitation koordinative Übungselemente bevorzugt werden.
Durch das hintere Kreuzband wird die Stabilität zwischen Ober- und Unterschenkel, sowohl in der horizontalen Ebene als auch in der Rotation, gewährleistet. Der Unfallmechanismus ist oft ein direkter Anprall auf das Knie oder die Überstreckung. Da diese Verletzung selten und im MRI oft nicht eindeutig zu diagnostizieren ist, wird oft der korrekte Behandlungsbeginn versäumt. Oft fallen erst Schmerzen im vorderen Anteil des Kniegelenkes aufgrund der nicht korrekten Biomechanik des Gelenkes auf. Dadurch, dass der Unterschenkel nach hinten gleitet, entsteht mehr Kontaktdruck auf den Knorpel im Kniescheibengleitlager
Konservative Therapie
Wenn die hintere Kreuzbandruptur schnell erkannt wird und ohne Beteiligung anderer Strukturen vorliegt, kann in den meisten Fällen eine Therapie ohne Operation den gewünschten Erfolg bringen. Den Vorteil des hinteren gegenüber dem vorderen Kreuzband, von einer gut mit Durchblutung versorgten Bindegewebshülle versorgt zu sein, kann sehr gut genutzt werden, um mit einer Schiene, welche den Unterschenkel nach vorne drückt, die Selbstheilung zu unterstützen. In den ersten 6 Wochen ist diese Schiene in Streckung. Die zweiten 6 Wochen wird gegen eine bewegliche Orthese, ebenfalls mit Unterstützung des Unterschenkels, gearbeitet. Die Kontrolle des Heilungserfolges erfolgt mit speziellen Röntgenbildern (gehaltene Aufnahmen)
Operative Therapie: Rekonstruktion des hinteren Kreuzbandes
Kreuzbandrekonstruktion führen wir ausschließlich in kameraassistierter Technik, der sogenannten Arthroskopie, durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein ansprechenderes kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit als bei älteren Methoden erreicht werden. Es benötigt jedoch ein Höchstmaß an Erfahrung, damit diese hochspezialisierten Techniken den erwünschten Erfolg erzielen. Um also die ursprüngliche Biomechanik im Knie wieder herzustellen bedarf es einer der ursprünglichen Anatomie identischen Rekonstruktion. Deshalb wird individuell eine instabilitätsabhängige Operationstechnik angewendet. Der Ersatz erfolgt in den meisten Fällen mittels einer köpereigenen oder in Fällen von Mehrfachverletzungen mittels einer Spendersehne.
Wir verwenden Sehnen aus der hinteren Oberschenkelregion, da sie aufgrund ihrer Struktur, in Länge und Durchmesser, den anatomischen Gegebenheiten des Kniegelenkes perfekt angepasst werden können, teilweise sogar nachwachsen und ein kosmetisch sehr gutes Ergebnis zulassen. Zusätzlich zu den Standartzugängen bei einer Gelenkspiegelung wird ein zusätzliches hinteres Portal auf der Innenseite des Gelenkes benötigt. Speziell der Kanal im Unterschenkel sollte unter genauer Kenntnis des Verlaufes der unmittelbar benachbarten Gefäße und Nerven erfolgen da der Abstand hier oft nur 1-2 cm betragen kann. Bei der weiteren Operation werden die Sehnen an der ursprünglichen Position des hinteren Kreuzbandes platziert und mit einer speziellen Befestigung in den gebohrten Kanälen fixiert.
Bei Verletzungen des hinteren Kreuzbandes kommt es in einigen Fällen jedoch auch zu Verletzungen von weiteren Weichteilen. Mit einer alleinigen Wiederherstellung des hinteren Kreuzbandes kann aufgrund dessen manchmal eine leichte Restinstabilität bestehen bleiben. Aus diesem Grund führen wir zum Erreichen der optimalen Stabilität oft eine zusätzliche Rekonstruktion der nach hinten aussen stabilisierenden Strukturen durch. Hierbei können sowohl das äussere Seitenband als auch andere Strukturen ersetzt, mit einem speziellen Fadenmaterial verstärkt oder genäht werden. Für die Stabilisierung in diesem Bereich ist oft die arthroskopische Technik nicht mehr ausreichend sodass ein Schnitt gemacht werden muss. Bei Mehrfachverletzungen des Kniegelenkes verwenden wir auch Spendersehnen oder ein spezielles gewobenes Material.
Nachbehandlung
Aufgrund der langjährigen Erfahrung in Zusammenarbeit mit Physiotherapeuten und Sportwissenschaftlern hat sich ein Stufenkonzept mit zunehmender Belastung als, in unseren Augen, optimales Vorgehen bewiesen. Dadurch können interindividuelle Konzepte verfolgt werden und auch Begleitoperationen berücksichtigt werden. Zudem erhalten unsere Patienten bei der Entlassung ein spezifisches Nachbehandlungsschema, das sie ihrem behandelnden Orthopäden / Hausarzt oder Physiotherapeuten vorlegen können. Unmittelbar nach der Operation wird das Knie in eine spezielle Schiene für das hintere Kreuzband gelagert, welche das Bein in Streckstellung fixiert. Hierbei ist der konsequente Druck des Unterschenkels nach vorne wichtig um möglichst wenig Spannung auf das neue Band zu bekommen. In den ersten Wochen erfolgt somit die Physiotherapie ausschliesslich in Bauchlage. Die Teilbelastung und somit der Gebrauch von Gehstöcken beträgt hier 6 Wochen. Nach 6 Wochen wird dann die zuerst angelegte Schiene in eine bewegliche Orthese gewechselt, welche für weitere 6 Wochen getragen werden muss. In dieser Zeit muss die zuerst angelegte Streckschiene jedoch weiterhin zur Nacht getragen werden. Somit haben die Patienten nach 6 Wochen wieder ein, wenn auch eingeschränkt, einsatzfähiges Kniegelenk für das Alltagsleben.
Um eine ausreichende Stabilität und Koordination zu erreichen und nach 12 Monaten wieder Kontaktsportarten zu betreiben, sollten im Rahmen der Rehabilitation koordinative Übungselemente bevorzugt werden. Entsprechende Tests, welche in definierten Abständen von uns und in der Therapie durchgeführt werden, geben immer wieder Hinweise auf noch zu therapierende Defizite und erlauben die genaue Koordination zum Übertritt in die nächste Therapiestufe.
Verletzungen und Verschleißerscheinungen des Kniegelenkknorpels stellt eine weit verbreitete Erkrankung dar. Man unterscheidet dabei den lokal begrenzten Knorpelschaden in Folge einer Bandinstabilität, eines Unfalls oder auch angeboren, vom allgemeinen Knorpelverschleiß, der Arthrose. Typische Symptome sind belastungsabhängige Schmerzen, Schwellungen und Bewegungseinschränkungen. Jedoch ist nicht unbedingt der Knorpelschaden ursächlich für die Schmerzen. Der Knorpel an sich hat keine Nervenversorgung, sodass erst die aus dem Schaden resultierende Gelenkschleimhautentzündung oder Veränderungen des darunter liegenden Knochens schmerzhaft sind. Daher ist es wichtig, die Schmerzen genau zu analysieren und ursächliche Faktoren zu berücksichtigen. Knorpelschäden können durch Unfälle oder Abnutzung entstehen. Hierbei wird die schützende Oberfläche des Knochens geschädigt, die ein reibungsarmes Gleiten ermöglichen soll. Er bildet als Konstrukt von Kollagen und Knorpelzellen ein wasserhaltiges Kissen, welches als Stossdämpfer fungiert. Da der Knorpel keine eigene Blutversorgung hat, ist er somit nicht in der Lage sich selber zu regenerieren. Um die Therapie eines Knorpelschadens durchzuführen ist seine Einteilung der Flächen- und Tiefenausdehnung von entscheidender Bedeutung.
Die Einteilung der Knorpelschädigung erfolgt in 4 Schweregraden:
Grad I: Aufweichung Knorpelstruktur
Grad II: Beteiligung bis zu 50% der Knorpeldicke
Grad III: Beteiligung über 50% der Knorpeldicke
Grad IV: freiliegender Knochen
Um eine entsprechende Therapie zu planen, ist zusätzlich noch die Grössenausdehnung wichtig. Hierbei sind grob drei Grössen zu unterscheiden:
Defektgrösse < 2,5 cm2
Defektgrösse 2,5 – 4 cm2
Defektgrösse > 4 cm2
Als Vergleich, um sich die Grösse vorzustellen, sind hier die Grösse des 5 Rappen und des 1 Franken genannt:
Konservative Therapie
Die Therapie des Knorpelschaden hängt sowohl vom jeweiligen Stadium als auch von Ansprüchen und Lebensgewohnheiten ab. Daher geht es in der konservativen Therapie auch darum, die von aussen beeinflussbaren Faktoren zu reduzieren.
Da es sich um Schmerzen durch lokale Entzündungen handelt, können diese mit Medikamenten reduziert und Begleiterscheinungen verringert werden. Als Mittel der ersten Wahl zählen Medikamente mit Schmerz- und Schwellungslinderung, die sogenannten nichtsteroidalen Antiphlogistika (NSAR) und Coxibe. Auch Nahrungsergänzungsmitel, wie die Kombination von Glucosaminoglycan und Chondroitinsulfat haben einen nachgewiesenen protektiven Einfluss bei Arthrose.
Diese Schmerzreduktion ist eine Voraussetzung, um dann mit einer gezielten Physiotherapie die muskuläre Situation zu verbessern. Hier steht die Kräftigung der Muskulatur, die Mobilisierung der Gelenke sowie die Verbesserung der Koordination im Vordergrund. Unterstützend können auch physikalische Maßnahmen mit Wärme- oder Kälteanwendungen, Elektrotherapie oder Ultraschall angewendet werden. Schmerzreduzierend wirkt nachweislich ebenso die Akupunkturbehandlung.
Des Weiteren werden orthopädische Hilfsmittel eingesetzt. Hier können spezielle Tapeanlagen oder Bandagen unterstützend wirken. Auch Schienen und orthopädische Pufferabsätze und Einlagen welche den betroffenen Gelenkanteil entlasten können eingesetzt werden.
Eine weitere Therapie bei Knorpelschäden stellen intraartikuläre Injektionen dar. Mit diesen kann Kortison oder Hyaluronsäure direkt in das Gelenk appliziert werden. Somit ist es möglich die Gleitfähigkeit des Gelenkes zu verbessern und die lokale Entzündung zu vermindern. Allerdings ist speziell beim Kortison Zurückhaltung angesagt da dieses ein für den Knorpel ungesundes Milieu im Gelenk erzeugt.
Eine neue Eigenblut-Injektionstherapie wird mit hochkonzentrierten, körpereigenen Wachstumsfaktoren, dem sogenannten ACP (autologes conditioniertes Plasma) durchgeführt. Mittels körpereigenen Regenerationskräften, den Wachstumsfaktoren im Blut, können Heilungs- und Aufbauprozesse im geschädigten Gelenkknorpel angeregt werden. Somit besteht eine gute Möglichkeit eine Art «Ersatzknorpel» in dem geschädigten Areal aufzubauen. Bei diesem Verfahren sind Nebenwirkungen so gut wie ausgeschlossen, da der körpereigene Heilungsmechanismus eingesetzt wird und keine künstlich hergestellten Produkte verwendet werden.
Operative Therapie: Knorpelglättung
Bei einem aufgerauten Knorpel, welcher kleine Anteile in das Gelenk absondert oder die randständigen Anteile einklemmen und dadurch Dauerentzündungen auslösen können, sollten die Knorpelanteile durch eine sogenannte Knorpelglättung entfernt werden. Dies kann sogar schon bei Knorpelschäden Grad 2 notwendig sein. Diese OP wird rein arthroskopisch durchgeführt. Mit kleinen Instrumenten können sowohl die instabilen Knorpelanteile abgetragen, wie auch das Umgebungsgewebe geglättet werden. Ziel dieses Eingriffes ist es, den Knorpelschaden zu stabilisieren, so dass ein weiterer Knorpelabrieb verringert wird bzw. die durch den Knorpelabrieb entstehende Gelenkschleimhautentzündung reduziert wird.
Nachbehandlung
Bei einer reinen Knorpelglättung kann nach Abklingen der Entzündungsphase recht schnell zu einer Vollbelastung übergegangen werden. Somit sind Gehstöcke nur kurz nötig. Allerdings sollte nach jedem Eingriff besprochen werden welche Massnahmen möglich sind den noch vorhandenen Knorpel zu stabilisieren oder sogar aufzubauen. Hier werden oft biologische regenerative Massnahmen wie Eigenblutbehandlungen von uns angewendet.
Operative Therapie: Knochenmarkstimulation
Sollte der Knorpelschaden Grad 3 oder 4 erreicht haben und noch unter 2,5 cm2 gross sein, kann eine sogenannte Microfrakturierung durchgeführt werden. Hierbei wird der Knochen mit einem speziellen Instrument an einigen Stellen eröffnet, so dass sich Knochenmarkszellen und Stammzellen im Knorpeldefekt einlagern können. So entsteht über einen längeren Zeitraum ein faseriger Ersatzknorpel (Faserknorpel). Dieser hat zwar nicht die gleichen mechanischen Eigenschaften des ursprünglichen Knorpels, aber er kann zu einer deutlichen Schmerzlinderung führen. Da die Bildung des Faserknorpels jedoch Zeit beansprucht, tritt die Schmerzlinderung oftmals erst nach einigen Wochen bis Monaten ein.
Besonders gute Erfolge kann man bei kleineren Defekten erzielen, da durch die Förderung der Knochendurchblutung oftmals der eigentliche Schmerzauslöser behandelt wird und diese Operation fast ausschließlich in einer arthroskopischen Technik durchgeführt wird.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, mit einer Teilbelastung, die Beweglichkeit des des Gelenkes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit der 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. Eine Bewegungsschien wird Ihnen über 6 Wochen für den Gebrauch zu Hause von uns organisiert. Unterstützend dazu kann eine spezielle Elektrostimmulation durchgeführt werden um den Muskelverlust zu reduzieren
Operative Therapie: Knochenmarkstimulation mit Membran und ggf. Knorpelchips
Sollte ein Defekt die Größe von 2,5 cm2 übersteigen, haben wir grundlegend 2 Operationsoptionen. Bis 4 cm2 kann eine sogenannte AMIC (Autologe Matrix-induzierte Chondrogenese) durchgeführt werden. Dies bedeutet, den Knorpel durch zusätzliche Nutzung eines Trägers wieder aufzubauen. Defekte über 2,5 cm2 sind oft zu gross, sodass das durch die Anbohrung erzeuge Blut mit Stammzellen nicht mehr im Knorpeldefekt gehalten werden kann. Um somit die aus dem Knochenmark austretenden Zellen an Ort und Stelle zu halten muss das Knie mit einem kleinen Schnitt eröffnet werden. Dann erfolgt das Abdecken mit einer speziellen Kollagenmembran durch feine Nähte. Oft benutzen wir noch kleine Knorpelanteile, sog. Chips, die wir unter die Membran bringen um eine noch bessere Qualität des neuen Knorpels zu erreichen.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, mit einer Teilbelastung von 20 kg, die Beweglichkeit des Gelenkes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit der 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. Eine Bewegungsschien wird Ihnen über 6 Wochen für den Gebrauch zu Hause von uns organisiert. Unterstützend dazu kann eine spezielle Elektrostimmulation durchgeführt werden um den Muskelverlust zu reduzieren
Operative Therapie: Knorpelzelltransplantation
Bei Knorpeldefekten über 4 cm2 ist die erfolgversprechendste Variante, für sehr guten Knorpelersatz, die Verpflanzung von gezüchtetem eigenen Knorpel. Hierbei ist der klare Vorteil, dass es nicht, wie bei der Knochenmarkstimmulierung zu einem knorpelähnlichen Ersatzgewebe kommt, sondern ein originaler und dementsprechend belastbarer Knorpel entsteht. Bei der sogenannten ACT (autologen Knorpelzell-Transplantation) werden dafür, in einer ersten, oft ambulanten, Kniegelenkspiegelung, aus einem unbelasteten Anteil des betroffenen Kniegelenkes 2 kleine Knorpel-Knochenzylinder entnommen und sofort in ein Nährmedium gegeben. Diese werden unmittelbar an ein spezielles Institut gesendet, um die Knorpelzellen aus dem Gewebe zu isolieren. Die neuen Knorpelzellen werden dann auf einer speziellen Membran gezüchtet. Das Kniegelenk ist somit, nach der ersten Operation, unmittelbar belastbar. Unter ständiger Kontrolle des Institutes werden die Wachstumsfortschritte kontrolliert und die Zellen gezählt, bis sie die ausreichende Dichte auf der Membran haben. Nach 4 Wochen, wird dann in einer zweiten Operation der Knorpeldefekt durch Einnähen dieser Membran therapiert. Hierbei wird die Membran, an der um den Defekt liegenden Knorpel, angenäht. Dafür werden, um den neuen Knorpel nicht zu traumatisieren, spezielle Fäden mit einem Durchmesser von ca 0,07 mm benutzt. Um die Befestigung durchzuführen, muss das Gelenk aufgrund der Grösse des Defektes und der Membran eröffnet werden und kann dementsprechend nicht mittels Gelenkspiegelung durchgeführt werden.
Nachbehandlung
Unmittelbar nach der OP ist es wichtig, ohne große Belastung, die Beweglichkeit des ehemaligen Defektes zu erlangen. Dieses beginnt bereits am OP-Tag, mit der Benutzung einer automatischen passiven Bewegungsschiene. Mit einer 6-wöchigen Teilbelastung an Unterarmgehstöcken ist die freie Beweglichkeit auch anschließend möglich. So sollte nach circa 6 Monaten eine schmerzfreie Belastung und im weiteren Verlauf die Aufnahme der sportliche Tätigkeit wieder möglich sein. Dieses ist individuell abhängig von der muskulären Stabilität und dem Gelenkstatus. Für die Rückkehr in den professionellen Sport, werden, während der Rehabilitationsphase, sportspezifische Trainings durchgeführt und nach speziellen Schemen Tests absolviert. So erfolgt eine schrittweise Rückführung zum ursprünglichen Level.
Das Kniegelenk wird seitlich jeweils durch ein Band stabilisiert. Das breite Innenband sowie das schlanke Aussenband. Bei Unfällen, welche die Beinachse in eine X- oder O-Beinform zwingen, kann es zu Verletzungen dieser Strukturen kommen. Die Verletzung ist schmerzhaft und führt zu einer subjektiven Instabilität. Die Seitenbänder, hier vor allem das Innenband, besitzen, abhängig vom Grad der Verletzung, ein hohes Selbstheilungspotential.
Konservative Therapie
Bei leichteren Verletzungen wie Zerrung oder kleinen Teilrissen des Innen- oder Aussendbandes kann mit Kinesiotape und einer schmerzabhängigen Belastung innerhalb kurzer Zeit eine gute Stabilität und Schmerzfreiheit erreicht werden. Wenn in der Untersuchung eine Instabilität ersichtlich ist wird bis zu 6 Wochen eine speziell eingestellte Schien an das Kniegelenk angelegt. Hier wird der Bewegungsradius je nach betroffenem Bandanteil und Ausmass der Schädigung limitiert.
Operative Therapie: Innenband
Zur Stabilisierung des Innenbandes gibt es heute eine minimalinvasive Technik wobei über zwei kleine Hautschnitte jeweils über dem Ansatz des Bandes am Ober- und Unterschenkel kleine, selbstauflösende Anker eingebracht werden die mit einem speziellen Fadenmaterial armiert sind. Dieser breite Faden wird dann gedoppelt auf das gerissene Band gelegt und stabilisiert es sodass eine gute Ausheilung möglich ist.
Operative Therapie: Aussenband
Für eine Stabilisierung des Aussendbandes benötigen wir eine körpereigene Sehne da das Bad selber sehr Dünn ist und dadurch weniger Selbstheilungspotential besetzt. Je nach Ausdehnung der Verletzung (oft sind noch andere de Aussenseite stabilisierende Strukturen betroffen) erfolgt die Operation über zwei kleinere oder einen grösseren Schnitt auf der Aussenseite. Die Sehne wird dann als Bandersatz durch einen Bohrkanal im Wadenbeinköpfchen gezogen und in einer Achtertour zum Ursprünglichen Ansatz am Oberschenkel geführt. Dort werden beide Sehnenenden mit einer selbstauflösenden Schraube befestigt.
Nachbehandlung
Für 6 Wochen wird eine stabilisierende Kniegelenksschien angelegt die zu Anfang im Bewegungsausmass limitiert ist. Auch ist für 6 Wochen eine Teilbelastung an Stöcken von maximal 50% des Körpergewichtes einzuhalten. Ein spezielles Nachbehandlungsschema für die Physiotherapie wird ausgehändigt und eine die Muskulatur unterstützende Elektrotherapie für Sie organisiert.
Die Instabilität der Kniescheibe kann durch verschiedene Faktoren entstehen. Grundlegend werden unfallbedingte von angebohrenen Ursachen unterschieden. Die Instabilität führt zu einer nicht optimalen Kraftübertragung des vorderen Oberschenkelmuskels auf den Unterschenkel. Weiterhin kommt es teilweise sehr schnell zu Überlastungen des Knorpels des Gleitlagers und anschliessend zu Knorpeldefekten bis zur Arthrose.
Kniescheibeninstabilität nach Unfall
Ein herausspringen der Kniescheibe erfolgt oft durch Stürze oder beim Sport. Diese sehr schmerzhafte Verletzung führt unmittelbar zu einer Blockade des Gelenkes. Erst nach Korrektur der Kniescheibe, welches am Besten in Streckung des Beines durchgeführt wird, ist das Knie wieder belastbar. Bei dieser Verletzung kommt es in über 80% zu dem Zerreissen des einzigen Stabilisators, welcher die Kniescheibe strecknah stabilisiert. Weiterhin kann es zu einer schweren Verletzung des Knorpels kommen. Eine Schwellung des Kniegelenkes unmittelbar nach der Verletzung kommt immer vor.
Kniescheibeninstabilität bei angeborenen Fehlstellungen
Bei wiederkehrenden Instabilitäten der Kniescheibe muss eine exakte Analyse aller Faktoren erfolgen, welche den Verlauf der Kniescheibe beeinflussen. Dieses beinhaltet neben den muskulären Strukturen auch die knöchernen Verhältnisse der ganzen Beinachse incl. Hüft- und Fussgelenk. So kann ein O-Bein sowie eine knöcherne Fehlstellung mit zu weit nach vorne gedrehtem Hüftgelenk eine Instabilität unterstützen. Auch kann ein Missverhältnis zwischen Kniescheibe und Oberschenkel ursächlich sein. Die Rückseite der Kniescheibe bildet mit Ihrer konvexen Form das Gegenstück zum konkaven Gleitlager des Oberschenkels. Sollte das Gleitlager nicht optimal ausgebildet sein (Trochleadysplasie), die Kniescheibe eine Sonderform haben oder zu hoch stehen, kann dieses zu einer deutlichen Instabilität und einem vorderen Knieschmerz mit fortschreitendem Knorpelschaden führen.
Konservative Therapie
Da bereits, wie beschrieben, die Auslöser des Instabilität der Kniescheibe multifaktoriell sind sollte primär eine sehr genaue Analyse der zugrundeliegenden Faktoren erfolgen. Gnerell sollte bei unfallbedingte Kniescheibenluxationen immer zuerst die Schwellung reduziert werden. Im weiteren Verlauf erfolgt die schrittweise Steigerung der Belastung und der Beweglichkeit. Dies beinhaltet natürlich auch eine Anpassung der täglichen Aktivität wie dem vermeiden von tiefer Knieflexion und eventuell ändern von Sportarten. Der wichtigste Faktor ist sowohl bei angebohrenen als auch bei erworbenen Instabilitäten ist der muskuläre Aufbau durch die Physiotherapie mit Kräftigung der entsprechenden Muskeln. Hier sind es jedoch nicht nur die Muksle um die Kniescheibe sondern alle stabilisierenden Musken der kompletten Beinachse incl. der Hüftstabilisierer. Des weiteren kann die Anlage einer Schiene oder eines Tapeverbandes eine Verbesserung bringen. Aber auch das Anpassen von Einlagen zur Normalisierung des Gangbildes kann schmerzmindernd sein.
Operative Therapie
Bei, trotz intensiver Therapie, anhaltender Schmerzsymptomatik mit Instabilität der Kniescheibe ist in einigen Fällen eine operative Therapie nötig. Abhängig vom Auslöser der fehlerhaften Biomechanik ist die anatomische Wiederherstellung des Kniescheibenlaufes nötig. Wichtig ist es, sowohl die biomechanischen Veränderungen mit der entsprechenden Schmerzausprägung als auch den Patientenanspruch deckungsgleich zusammenzubringen.
Operative Therapie: MPFL-Rekonstruktion
Bei ca 80% der ersten Kniescheibenluxationen kommt es zu einem Riss eines wichtigen Bandes, welches die Kniescheibe strecknah als einziger Stabilisator auf der Innenseite stabilisiert. Das sogenannte MPFL (Mediales patellofemorales Ligament) ist eine trapezförmige Struktur. Die Operation wird von uns mit einer minimalinvasiven Technik durchgeführt, bei der wir die Stabilität mit einer körpereigenen Sehne wiederherstellen. Die Sehne wird vom hinteren Oberschenkel entnommen und mit zwei kleinen Ankern an der Innenseite der Kniescheibe befestigt. Anschliessend wird unter Röntgenkontrolle der exakte Punkt am Oberschenkel festgelegt, an welchem das neue Band in jedem Winkelgrad die identische Spannung hat. Gerade diesem Operationsschritt wird oft zu wenig Bedeutung zugemessen, was wiederum zu einem erhöhten Anpressdruck der Kniescheibe und dauerhaften Schmerzen oder zu einer weiterhin bestehenden Instabilität führt. Die Befestigung hier erfolgt mit einer Schraube die der Körper in Knochen umbaut.
Nachbehandlung
Die Nachbehandlung erfolgt für 2 Wochen mit Teilbelastung. Der Übergang zu einer Vollbelastung und der kompletten Beweglichkeit wird schmerzabhängig erfolgen. Oft ist in den ersten Wochen eine schrittweise Vergrösserung des Beugungswinkels nötig. Dementsprechend sollte physiotherapeutisch unterstützt, die Mobilität der Kniescheibe erhalten und die Muskulatur wiederhergestellt werden.
Operative Therapie: Tuberositasversatz
Bei einem Missverhältniss zwischen der Befestigung der Kniescheibensehne und dem tiefsten Punkt des Kniescheibengleitlagers kommt es oft zu einem Fehllauf der Kniescheibe in Richtung Aussenseite. Damit erhöht sich der Anpressdruck der Kniescheibe und es kann zu einer Subluxation und damit auch zu einer Knorpelschädigung führen. Der Versatz der Patellarsehnenaufhängung (Tuberositasversatz) kann als kompletter Versatz mittels Knochenblock oder in einer Weichteiltechnik in moderater Form durchgeführt werden. Die entsprechend neue Befestigung erfolgt jeweils mit 1-2 Schrauben im Bereich des Unterschenkels.
Nachbehandlung
Die Nachbehandlung erfolgt für 4 Wochen mit Teilbelastung. Eine tiefe Beugung sollte für 6 Wochen vermieden werden. In vielen Fällen ist eine Entfernung der eingebrachten Schraube nötig, da diese unter der Haut stören kann. Physiotherapeutisch sollte zu Beginn, neben der Narbenmobilisation, eine Aktivierung der Muskulatur erfolgen. Nach knöcherner Einheilung kann begonnen werden die Muskulatur wieder aufzubauen. In wenigen Fällen müssen die Schrauben im späteren Verlauf wieder entfernt werden.
Operative Therapie: Korrektur der Beinachse
Sollte eine valgische Beinachse (X-Bein) oder eine vermehrte Drehung des Hüftgelenkes nach innen bestehen, kann infolge der Rotation des Oberschenkels oder des X-Beines der Lauf der Kniescheibe bis zu einer Luxation verändert sein. Hier ist genaue Analyse der Höhe der Fehlstellung mit einer Achsaufnahme des Beines und einer Rotationsmessung im CT wichtig. Die operative Korrektur erfolgt je nach Höhe der Fehlstellung mit einem Durchtrennen des Knochens und einer anschliessenden Stabilisierung mittels einer speziellen Knochenplatte in der korrekten Position. Diese Platte wird mit Schrauben befestigt und kann prinzipiell im Körper belassen werden.
Nachbehandlung
Die Nachbehandlung erfolgt mit einer Teilbelastung für 6 Wochen und dem anschliessenden muskulären Aufbau. Das normale Gangbild ist mit entsprechender Muskulatur nach 3 Monaten wieder erreicht. Dieser ganze Nachbehandlung sich über 6-8 Monate hinziehen und beginnt mit einer einfachen Ansteuerung der Muskulatur und der Verbesserung des Gleitgewebes über dem Operationsschnitt. Eine Entfernung des Befestigungsmaterials ist nur nötig falls dieses die umgebenden Weichteile stört. Da dieses im Speziellen am Unterschenkel aber nah unter der Haut liegt, ist hier eine Entfernung relativ häufig nötig.
Die gelenkbildenden Oberflächen des Kniegelenkes sind mit Knorpel überzogen. Dieser ermöglicht es, eine glatte, reibungsfreie Oberfläche zu bilden. Im Laufe des Lebens kommt es zu Abnutzungen dieser Knorpelflächen. Die Ursachen einer Arthrose sind sehr vielfältig und oft von verschiedenen Faktoren beeinflusst. Hohes Alter, Unfälle, Änderungen der Beinachse aber auch Übergewicht und Bewegungsmangel können die Biomechanik verändern und den Knorpel im Gelenk verschleißen. Ist der Knorpel einmal zerstört, kann er sich nicht mehr regenerieren. Der Gelenkspalt nimmt an Höhe ab bis im Endstadium nur noch Knochen auf Knochen reibt. Die Arthrose geht mit verschiedenen Symptomen einher. Der Belastungs- oder auch Anlaufschmerz, v.a. nach Ruhephasen, steht hier im Vordergrund. Hinzu können Schwellungen und Ergüsse im Kniegelenk auftreten. Bei fortschreitender Arthrose kommt es zum sogenannten Ruheschmerz, d.h. Schmerzen im betroffenen Gelenk bei absoluter Ruhe, z.B. nachts im Bett. Im Laufe der Zeit ist der Bewegungsumfang zunehmend eingeschränkt, welcher durch Schonhaltung, aber auch durch Umbauveränderungen im Gelenk, hervorgerufen wird. Je nach Stadium der Arthrose können verschiedene Verfahren angewendet werden, um möglichst bald eine Schmerzfreiheit und eine verbesserte Beweglichkeit zu erreichen.
Konservative Therapie
Die Therapie der Kniearthrose hängt nicht unbedingt vom jeweiligen Stadium sondern auch von Ansprüchen und Lebensgewohnheiten ab. Daher geht es in der konservativen Therapie darum, die von außen beeinflussbaren Faktoren zu modifizieren. Da es sich um Schmerzen durch lokale Entzündungen handelt, können diese mit Medikamenten reduziert und Begleiterscheinungen verringert werden. Als Mittel der ersten Wahl zählen Medikamente mit Schmerz- und Schwellungslinderung, die sogenannten steroidalen Antiphlogistika. Auch Nahrungsergänzungsmittel, wie die Kombination von Glucosaminoglycan und Chondroitisulfat, haben einen Einfluss auf die Arthrose. In Kombination mit einer gezielten Physiotherapie sollte anschließend die muskuläre Situation verbessert werden. Sowohl Kräftigung der Muskulatur, Mobilisierung der Gelenke sowie Verbesserung der Koordination stehen hier im Fokus. Schmerzreduzierend wirkt nachweislich ebenso die Akupunkturbehandlung. Des Weiteren werden orthopädische Hilfsmittel eingesetzt. Hier können spezielle Tapeanlagen oder Bandagen unterstützend wirken. Auch Schienen und orthopädische Pufferabsätze werden bei Arthrose und Instabilitäten zur Behandlung eingesetzt.
Eine weitere Arthrosetherapie stellen intraartikuläre Injektionen dar. Mit diesen kann Kortison zur Reduzierung der lokalen Entzündung oder Hyaluronsäure als Knorpelstabilisator direkt in das Gelenk appliziert werden. Somit ist es möglich die Gleitfähigkeit des Gelenkes zu verbessern und die lokale Entzündung zu vermindern.
Eine neue Eigenblut – Injektionstherapie wird mit hochkonzentrierten, körpereigenen Wachstumsfaktoren, dem sogenannten ACP (autologes conditioniertes Plasma) durchgeführt. Mittels körpereigener Regenerationkräfte der Wachstumsfaktoren im Blut können Heilungs- und Aufbauprozesse im geschädigten Gelenkknorpel angeregt werden. Bei diesem Verfahren sind Nebenwirkungen so gut wie ausgeschlossen, da der körpereigene Heilungsmechanismus eingesetzt wird.
Operative Therapie: Umstellungsosteotomie
Bei Vorliegen einer unphysiologischen Beinachse kann die Belastungsachse des Beines auf die innere (O-Bein) oder äussere (X-Bein) Seite des Kniegelenkes verlagert sein und somit zu isolierten Verschleißerscheinungen führen. In den Fällen mit einer einseitigen Schmerzsymptomatik kann mit einer Achskorrektur eine Schmerzbefreiung erzielt und ein Fortschreiten des Knorpelschadens aufgehalten werden. Vorteil dieser Operation ist, dass das Kniegelenk mit seinen Bändern vollständig erhalten bleibt und mit anderen erhaltenden Operationen wie einer Knorpelbehandlung kombiniert werden kann. Vor einem solchen Eingriff wird anhand einer Spezialaufnahme genau berechnet, an welcher Stelle der Fehler genau liegt und in welchem Maße die Korrektur durchgeführt werden muss.
Operative Therapie: Teilendoprothese des Kniegelenkes
Bei einer isolierten Arthrose auf der Innen- oder Aussenseite sowie des Gleitlagers der Kniescheibe des Kniegelenkes ist es möglich nur den betroffenen Anteil des Gelenkes zu ersetzen. Hierbei werden hochwertige Titanimplantate entsprechend der benötigten Größe an den Ober- und Unterschenkel angepasst. Die Meniskusfunktion wird durch einen Platzhalter aus hochvernetztem Polyethylen übernommen. Die Implantation einer Schlittenprothese stellt somit ein sehr gewebeschonendes Verfahren dar, bei welchem die kniegelenksstabilisierenden Bänder erhalten werden. Somit kann eine exakte Wiederherstellung des ursprünglich gesunden Kniegelenkes erreicht werden. Das bedeutet für den Patienten das Erreichen einer Schmerzfreiheit und eines vollen Bewegungsumfanges innerhalb kürzester Zeit. Der Zugang wird hier jeweils minimalinvasiv über dem arthrotischen Abschnitt des Gelenkes gewählt. Wir achten hier speziell darauf die anderen Anteile des Gelenkes in Ihrem Originalzustand zu belassen sodass bereits am Tag der Operation alle Patienten mit Bewegungsübungen beginnen und Ihr neues Kniegelenk mit Unterstützung belasten können.
Operative Therapie: Arthrose Kniescheibengleitlager
Die einfachste Methode der Behandlung ist hierbei die Erweiterung der aussenliegenden Kapsel. Hiermit wird der Druck der äusseren Kniescheibenfascette auf die Oberschenkelrolle reduziert. Dieser Eingriff kann sowohl arthroskopisch als auch mit einem kleinen hautschnitt unmittelbar neben der Kniescheibe durchgeführt werden. Sollte die Arthrose endgradig fortgeschritten sein gibt es die Möglichkeit lediglich die Verschlissenen Anteile des Kniescheibengleitlagers mit einem Teilgelenkersatz zu ersetzen. Somit bleibt das restliche Gelenk unangetastet. Hierbei wird mit einem Hautschnitt innenseitig neben der Kniescheibe das Gelenk eröffnet und anschliessend die arthrotischen Knochenanteile sehr sparsam abgetragen. In das neu geschaffene Gleitlager werden mittels speziellem Knochenzement die neuen Gelenkpartner fixiert.
Operative Therapie: Komplette Endoprothese des Kniegelenkes
Eine fortgeschrittene Arthrose, welche alle Anteile des Kniegelenkes betrifft, kann nur noch durch den Ersatz der kompletten Oberfläche therapiert werden. Somit können auch entstandene Achsfehler und Beinlängendifferenzen ausgeglichen, Knochendefekte aufgefüllt und die Funktion dauerhaft geschädigter Bänder ersetzt werden. Hierbei sollte darauf geachtet werden, für jeden Patienten das individuell benötigte System einer Totalendoprothese herauszufinden. So gibt es nicht nur Unterschiede zwischen Mann und Frau sondern auch in der Bandstabilität und in der bereits angesprochenen Beinachse. Somit kann gewährleistet werden, dass bei jeder Operation die bestehende Anatomie respektiert und eine optimale Funktion wiederhergestellt wird. Die von uns verwendeten Prothesenteile sind hochmodern beschichtete, bestehen aus Edelmetallen und ermöglichen ein hohes Mass an Beugefähigkeit des Gelenkes. Als Meniskusersatz benutzen wir einen hochvernetzen Kunststoff welcher als zusätzlichen Schutz noch mit Vitamin E angereichert ist.
Auch können wir in geeigneten Fällen auf den Massanzug des Kniegelenkes, dem künstlichen Gelenk aus dem 3D-Drucker zurückgreifen. Hierbei wird individuell für Ihr Knie ein Oberflächenersatz hergestellt. Die Operation kann sowohl in Teil- als auch in Vollnarkose durchgeführt werden. Aufgrund unsere Philosophie erhalten sie eine speziellen, mit den Anästhesisten abgestimmte Schmerztherapie Der Zugang zum Kniegelenk erfolgt mit nur einem Hautschnitt. Dann wird die verschlissene Gelenkoberfläche sparsam entfernt und Überstände abgetragen. Anschließend wird die neue Gelenkoberfläche geschlechts- und größenspezifisch an den Knochen angepasst. Den Eingriff führen wir ohne sogenannte Blutsperre durch. Dies bedeutet, dass zu jedem Zeitpunkt der OP Ihr Gewebe optimal mit Blut und Sauerstoff versorgt ist. Die Verbindung der Prothesenkomponenten wird durch einen speziellen zementähnlichen Verbundstoff gesichert. Er ist in Minutenschnelle ausgehärtet, so dass das Kunstgelenk umgehend im Knochen verankert ist. Bei der gesamten Operation bleiben die wichtigen Bänder des Kniegelenkes erhalten, so dass dem Knie auch nach der Operation noch die physiologische Stabilität und die Beweglichkeit erhalten bleibt.
Nachbehandlung
In der ersten Phase nach der Operation stehen die Schmerztherapie und eine rasche Mobilisation im Vordergrund. Gegen Schmerzen kommt eine spieziell ausgewählte Kombination aus Schmerzmittel in Tablettenform, gezielten unterspritzungen des Gewebes während der Operation und einem minimalinvasivem Nervenblock zum Einsatz. Gleichzeitig wird durch eine konsequente Kühlung die lokale Schwellung und Wärmereaktion und somit der Schmerz reduziert. Die Mobilisation an Stöcken wird noch am OP-Tag durchgeführt sodass sie merken, dass sie Ihrem Knie vertrauen können. Weiterhin wird eine elektrische Bewegungsschiene verwendet, mit der über mehrere Tage allmählich an einer zunehmenden Beugung des Kniegelenkes gearbeitet wird, ohne dieses zu belasten. Zusätzlich wird mit Hilfe der Physiotherapie die Mobilisation an Unterarmgehstützen und damit die schrittweise Rückkehr in ein selbständiges Leben täglich trainiert. Die schon am ersten Tag durchgeführten ersten Steh- und kurzen Gehversuche an zwei Gehstöcken werden über die folgenden Tage ihres Aufenthaltes zunehmend anspruchsvoller, bis sie eine alltangtaugliche Gehstrecke und Treppenstufen gut bewältigen können. Die Benutzung der Gehstöcke wird für die nächsten 4 Wochen empfohlen, um ein harmonisches Gangbild zu erhalten, aber auch um das operierte Knie zu entlasten. Ob im Anschluss an den Spitalaufenthalt eine ambulante Physiotherapie oder ein Aufenthalt in einer Rehabilitationsklinik nötig ist, kann im Team mit Patient, Arzt und Physiotherapeut entschieden werden. Somit sollte nach einer Dauer von 8 bis 12 Wochen ein schmerzfreies und normales Gangbild ohne Bewegungseinschränkungen wieder möglich sein.
Hüfte
Nach dem Kniegelenk ist das Hüftgelenk das zweitgrösste Gelenk des Menschen. Als so genanntes Nussgelenk, eine Form des Kugelgelenkes, wird es vom Kopf des Oberschenkelknochens und der Pfanne im Becken gebildet. Unterstützt wird es durch eine Vielzahl von muskulären und bandhaften Strukturen und Weichteilen, die eine optimale Zentrierung des Gelenkes ermöglichen.. Häufige Ursachen von Beschwerden (Hüftschmerzen) sind Gelenkverschleiss (Arthrose), Verletzungsfolgen, rheumatisch-entzündliche Erkrankungen und Durchblutungsstörungen. Ebenfalls können angeborene Veränderungen der Gelenkspartner schmerzhaft werden. Weitere Ursachen sind Überbeanspruchung in Sport und Beruf.
Gerade muskuläre Verletzungen wie Muskelfaserrisse, oder Blutergüsse durch Prellungen können die stabilisierende Mechanik beeinträchtigen. So kann es zu einer Überbelastung der sogenannten Gegenspieler (Antagonisten) des verletzten Muskels kommen, was wiederum eine ungenaue Zentrierung des Gelenkes bedeutet. Häufig sind die hinteren Oberschenkelmuskeln (Hamstrings) von diesen Verletzungen betroffen. Sie werden, vor allem bei Lauf- und Sprungsportarten, belastet. Da sie bei den meisten Menschen bereits vor der Belastung einen sehr hohen Tonus aufweisen, sind sie verletzungsanfälliger. Möglich sind aktue, einschiessende Schmerzen im Bereich des hinteren Oberschenkels, die von der Hüfte bis in die Wadenmuskulatur ziehen können. Begleitet wird der Schmerz durch eine deutlich eingeschränkte Blastungsfähigkeit und 2-3 Tage später von einem deutlich sichtbaren Bluterguss (Hämatom).
Die Muskulatur der Vorderseite (Bein- und Hüftstrecker / Quadriceps) sind meist durch direkte Einwirkung von aussen betroffen.
Konservative Therapie
Je nach Ort der Verletzung und der Funktion des jeweiligen Muskels kann eine körperliche Schonung eine ausreichende Therapie sein. Unterstützt werden kann die Heilung durch Physiotherapie. In der aktuen Phase unmittelbar nach der Verletzung können Weichteiltechniken angewandt werden, die die Schwellung und den Bluterguss vermindern.
In der Folge dann ist ein Fokus auf die Vermeidung nochmaliger Verletzungen zu setzen. Muskuläre Verletzungen sind langwierig in der Therapie. Mitunter können Schmerzen auch noch nach Monaten bestehen.
Operative Therapie
Sollte ein Muskel am Ansatz abgerissen sein, kann eine Operation notwendig sein. Hier wird der Muskelansatz wieder am Knochen befestigt. Dazu verwenden wir spezielle Anker welche im Knochen befestigt werden und den abgerissenen Anteil wieder an seinem Ursprung befestigen Hierzu stehen uns, je nach Muskelverletzung und Begleitschäden verschiedene Verfahren zur Verfügung.
Nachbehandlung
Die Therapie von Muskelverletzung ist langwierig. Oft ist eine Teilbelastung an Stöcken für 6 Wochen nötig um die biologische Heilung optimal zu ermöglichen. Diese körperliche Schonung und eventuelle Ruhigstellung wird meist durch Physiotherapie ergänzt. Ein entsprechendes Nachbehandlungsschema wird Ihnen nach dem Operation ausgehändigt. Mitunter können Monate vergehen, bis die Verletzung abgeheilt ist. Wichtig in der Folge ist eine präventive Therapie, um eine Wiederauftreten zu vermeiden.
Das Impingement ist ein unphysiologisches Einklemmen oder Anstehen der knöchernen Strukturen des Hüftgelenks. Es gibt dieses auf Seiten des nicht genügend taillierten Schenkelhalses oder aufgrund einer übermässigen Überdachung der Hüftpfanne. Schmerzen in der Leiste, vor allem bei tiefer Beugung und bei der Innenrotation sind typische Beschwerden. Abhängig vom Stadium der Erkrankung, kann es zur Beschädigung der stabilisierenden Gelenkslippe (Labrum) oder zu Veränderung von Knochen und Knorpel bis hin zur Arthrose kommen.
Konservative Therapie
Das Impingement der Hüfte kann häufig primär mit einer konservativen Therapie behandelt werden. Therapeutisch werden initial, neben der medikamentösen Therapie und eventueller Infiltrationen, das Vermeiden der schmerzauslösenden Bewegungen empfohlen. Weiterhin ist es notwendig, mit Hilfe von individueller Physiotherapie die hüftzentrierenden Muskeln zu verbessern, ggf. die Aussenrotatoren zu stärken und die vordere Kapsel aufzudehnen. Der Fokus hierbei liegt auch auf der rumpfstabilisierenden Muskulatur, und einem Stabilisationstraining der Beinachse. Zusätzlich können auch Neuraltherapie, Akupunktur und Chirotherapie helfen die Schmerzen zu reduzieren und die Beweglichkeit zu verbessern.
Operative Therapie
Sollte eine konservative Therapie nicht zielführend sein, kann ein operatives Vorgehen sinnvoll sein. Hier stehen, je nach Ursache, verschiedene Operationsverfahren zur Behandlung des Impingements zur Verfügung:
Hüftgelenksarthroskopie
Die Arthroskopie der Hüfte ist eine technisch anspruchsvolle und schmerzarme Operation, die in der sogenannten Schlüssellochtechnik (über wenige kleine Zugänge) durchgeführt wird.. Während der Arthroskopie ist neben der Beurteilung auch die Behandlung von Knorpel- und Knochenpathologien und das Entfernen freier Gelenkkörper möglich. Weiterhin können entzündliche Kapsel- sowie Bandstrukturen entfernt werden. Einrisse am Pfannenrand, dem sogenannten Labrum, werden geglättet oder befestigt. Die Entfernung von Knochenanbauten am Schenkelhals oder am Pfannenrand können ebenfalls verbessert und die Gelenkbeweglichkeit einer Impingement-Hüfte deutlich verbessert werden. Somit können weitere Beschädigungen an den Gelenkspartnern vermieden werden.
Nicht alle Formen des Impingements können minimal invasiv durch eine Arthroskopie behandelt werden. Manchmal ist es notwendig die Knochenveränderungen in einem offenen Verfahren, der chirurgischen Luxation zur entfernen. Hierbei wird der Kopf aus der Pfanne entfernt und die störenden Knochenveränderungen werden entfernt und die Gelenkslippe befestigt.
Anschliessend wird der Kopf wieder in die Pfanne eingebracht und die Muskelansätze, die vorher abgetrennt werden mussten, werden wieder am ursprünglichen Ort befestigt.
Nachbehandlung
Die operierte Hüfte wird gleich nach dem Eingriff auf einer elektrischen Bewegungsschiene passiv bewegt. Am Tag nach der Operation kann man mit Hilfe eines Physiotherapeuten das erste Mal aufstehen. Das operierte Bein kann, je nach Ausmaß der durchgeführten Therapie, teilbelastet oder nach Maßgabe der Beschwerden, belastet werden. In der Regel dauert eine solche Teilbelastung 6 Wochen.
Sowohl die Hüftgelenkspfanne als auch der Oberschenkelkopf sind mit Knorpel überzogen. Dieser gewährleistet eine reibungsarme Gleitfähigkeit gegeneinander. Im Verlauf des Lebens oder provoziert durch Unfälle kann es zu einem Verschleiß des Knorpels kommen. Dieser äußert sich in hüftnahen- und Leistenschmerzen, morgendlicher Steifigkeit im Gelenk sowie einem Belastungs- oder Anlaufschmerz. Im weiteren Verlauf können, durch die schmerzbedingte Veränderung des Gangbildes, Beschwerden in den angrenzenden Gelenken auftreten. Das Gelenk verändert sich und Knochenanlagerungen an den Rändern (Osteophyten) verursachen eine zusätzliche Bewegungseinschränkung sowie Abriebprodukte, welche zunehmend Schmerzen verursachen. Neben der eingeschränkten Beweglichkeit können die belastungsabhängigen Beschwerden zunehmen , bis hin zu ständigen, auch nächtlichen Schmerzen. Die Beschwerden müssen dabei nicht auf die Hüfte beschränkt sein, sondern können auch sowohl in die Leiste als auch in den hinteren Oberschenkel ausstrahlen. Je nach Stadium der Arthrose stehen verschiedene Behandlungsmöglichkeiten zur Verfügung, die von der nicht-operativen Therapie bis hin zum Ersatz des Hüftgelenk mit einem Kunstgelenk (Hüftprothese) reichen.
Konservative Therapie
Die nicht operative Therapie der Hüftgelenksarthrose ist auf mehrere Pfeiler aufgebaut. Neben Schmerzmitteln kommt auch eine Physiotherapie zum Einsatz. Hier wird die hüftumgreifende Muskulatur aufgebaut und kann so das Gelenk besser stabilisieren. Eine Folge von besserer Muskelfunktion sind reduzierte Schmerzen. Häufig können die Schmerzen so gelindert werden.
Eine weitere Option sind Infiltration des Hüftgelenkes. Hier stehen neben Kortision auch Eingeblut (ACP) und Hyaluronsäure zur Verfügung. Ein weiterer Therapiepfeiler stellt die Einnahme von Knorpelunterstützenden Medikamenten dar. Je nach Ausprägung der Gelenksschädigung können die Beschwerden deutlich reduziert werden.
Operative Therapie
Wenn die Schmerzen durch eine konservative Therapie nicht mehr behandelt werden können und, die Lebensqualität sinkt, ist ein operatives Verfahren möglich. Hierzu gibt es künstliche Gelenke mit denen die geschädigten Gelenkoberflächen ersetzt werdem, die sogenannten Hüftendoprothesen. Nach exakter Planung, anhand von Röntgen- und ggf. auch MRI-Bildern, erfolgt die Festlegung des individuellen Modells und die Größe der neuen Gelenkpartner. Wenn immer möglich benutzen wir einen gewebeschonenden, minimalinvasiven Zugangsweg zum Hüftgelenk. Entgegen den früher durchgeführten Schnitten durchtrennen wir weder Muskeln noch lösen wir diese vom Knochen ab. Nach Einpassen der vorher geplanten und während der Operation kontrollierten neuen Gelenkpartner, werden diese meist zementfrei im Knochen verankert. Die Fixation wird je nach Knochenqualität, Alter und Prothesentyp gewählt. Daraus ergibt sich ein sehr geringes Gewebetrauma und es kann gewährleistet werden, dass bei jeder Operation die bestehende Anatomie berücksichtigt und eine optimale Funktion wiederhergestellt wird.
Nachbehandlung
Im Allgemeinen ist die Hüftprothesenversorgung ein Standardeingriff. Eine Vollbelastung ist mit unserem gewebeschonenden Eingriff sofort nach der Operation möglich. Es werden ausreichend Schmerzmittel in das Gewebe einbracht, unterstützt von Tabletten und eventuell Infusionen. Schon am ersten Tag werden die ersten Steh- und Gehversuche an zwei Gehstöcken absolviert. Hier hilft Ihnen die Physiotherapie. Diese aktive Mobilisation wird über die folgenden Tage des Aufenthaltes zunehmend erweitert, bis eine Gehstrecke und Treppenstufen gut bewältigt werden können . Die Benutzung der Gehstöcke wird für die nächsten 4 Wochen empfohlen, um ein harmonisches Gangbild zu erhalten, aber auch um die operierte Hüfte zu entlasten. Ob im Anschluss an den Spitalaufenthalt eine ambulante Physiotherapie oder ein Aufenthalt in einer Rehabilitationsklinik nötig ist, kann im Team mit Patient, Arzt und Physiotherapeut entschieden werden. Somit sollte nach einer Dauer von 8 bis 12 Wochen ein schmerzfreies und normales Gangbild, ohne Unterarmgehstützen, wieder möglich sein.
Schulter
Die Schultereckgelenksverletzung ist eine der häufigsten Verletzungen bei Stürzen direkt auf die Schulter oder im Kontaktsport. Das betroffene Gelenk verbindet das Schlüsselbein mit einem knöchernen Fortsatz des Schulterblattes. Dieses ist durch mehrere Bänder sowie eine Kapsel gesichert. Je nachdem wie viele und welche Bänder verletzt sind entsteht eine Instabilität. Die Schmerzen sind am Anfang deutlich einschränkend.
Die Schultereckgelenksverletzung ist eine der häufigsten Verletzungen bei Stürzen direkt auf die Schulter oder im Kontaktsport. Das betroffene Gelenk verbindet das Schlüsselbein mit einem knöchernen Fortsatz des Schulterblattes. Dieses ist durch mehrere Bänder sowie eine Kapsel gesichert. Je nachdem wie viele und welche Bänder verletzt sind entsteht eine Instabilität. Die Schmerzen sind am Anfang deutlich einschränkend.
Konservative Therapie
Die konservative Therapie kann bei den meisten Verletzungen des Schultereckgelenkes angewendet werden. Wichtig ist die Differenzierung zwischen dem Grad und der Richtung der Instabilität. Als Schmerztherapie kann zu Anfang eine kurzfristige Ruhigstellung in einer Schulterbandage erfolgen. Oft ergibt sich eine Schmerzdauer von ca. 5 Wochen. In dieser Zeit wachsen die Bänder wieder zusammen und es entsteht ein stabiles Gelenk. In manchen Fällen bleibt ein prominenteres Gelenk im Vergleich zur Gegenseite zurück, welches rein kosmetischer Natur ist.
Operative Therapie
Sollte eine massive Instabilität im Schultereckgelenk entstehen kann eine operative Stabilisierung nötig werden. Hier wird mit einem speziellen Flaschenzugsystem das Gelenk wieder in die Ausgangsstellung gebracht. Der Eingriff erfolgt mit kleinen Schnitten um das Weichteilgewebe möglichst zu schonen.
Nachbehandlung
Nach der OP erfolgt nach kurzfristiger Ruhigstellung in einer Schulterbandage die mobilisierende Therapie. Hier muss darauf geachtet werden die Beweglichkeit im Schultergelenk möglichst schnell wiederherzustellen. Für 6 Wochen besteht eine Sportkarenz.
Bei einem auskugeln der Schulter kommt es oft zu entscheidenden Begleitverletzungen. Meistens ist die stabilisierende Gelenklippe – auch Labrum genannt – abgerissen. Je nach Größe der abgelösten Strecke sowie des Patientenalters, persönliche Ansprüche und eventueller Begleitverletzungen, kann sowohl eine nichtoperative Therapie als auch eine Stabilisierungsoperation erfolgen.
Konservative Therapie
Bei einer weitgehend stabilen Schulter, ohne weitere Luxationen, kann nach einer kurzzeitigen Ruhigstellung in einer Bandage unmittelbar mit der Physiotherapie begonnen werden. Hier müssen v.a. die Muskeln trainiert werden, welche das Schultergelenk entgegen der Luxationsrichtung stabilisieren. So kann das Labrum wieder an der ursprünglichen Stelle vernarben und die Schulter stabilisieren.
Operative Therapie
Schulteroperationen führen wir ausschließlich arthroskopisch durch. Bessere Ergebnisse bei kürzeren Operations- und Nachbehandlungszeiten sowie entsprechend weniger Schmerzen und ein besseres kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit, als bei älteren Methoden, erreicht werden. Mit drei kleinen Hautschnitten ist es möglich, das abgelöste Labrum zu mobilisieren und mit Ankern wieder an seiner ursprünglichen knöchernen Position zu fixieren. Hierbei ist es möglich, eventuelle Begleitverletzungen wie einen Knorpelschaden oder eine Pathologie der langen Bizepssehne ebenfalls zu therapieren.
Nachbehandlung
Die physiotherapeutische Behandlung nach einer Stabilisierungsoperation ist ebenso wichtig wie der eigentliche Eingriff. Nach der Operation benötigt das refixierte Labrum mehrere Wochen um stabil am Knochen zu verwachsen. In den ersten 4 Wochen ist der Arm in einer Bandage stabilisiert. Die begleitende Physiotherapie beinhaltet ein komplexes Programm aus aktiven und passiven Beübungen, welche es ermöglichen die schulterumgebende Muskulatur zu erhalten und das Bewegungsausmaß schrittweise zu verbessern. Der Arm sollte während der ersten 6 Wochen nicht unkontrolliert nach aussen gedreht werden. Die Freigabe für Kontaktsportarten erfolgt nach 3 Monaten.
Oft besteht ein Missverhältnis der schultergelenszentrierenden Muskeln und ein dadurch verursachtes höhertreten des Oberarmkopfes unter das knöcherne Schulterdach. Auch ein Knochensporn kann zu den Schmerzen beitragen. In diesem engen Raum laufen Sehen der Rotatorenmanschette sowie die Bizepssehne und mindestens ein Schleimbeutel. Hier kann es zu einem Einklemmen der genannten Strukturen kommen.
Konservative Therapie
Zuerst sollte bei einer akuten Entzündung mit einer gezielten Infiltration der Schmerz genommen werden. Sollte ein Kalkdepot mit ursächlich sein kann ein ultraschallgesteuertes „nadeln“ des Depots und/oder eine Stosswellenbehandlung Erfolg bringen. Anschliessend ist ein spezielles Aufbauprogramm zur Schulterstabilisierung unerlässlich.
Operative Therapie
Sollte mit konservativen Massnahmen kein dauerhafter Erfolg zu erzielen sein kann einer Arthroskopie des Schultergelenkes erfolgen. Hier kann sowohl der überstehende Knochen und ggf. der Kalk entfernt werden. Auch der oft zu grosse und verklebte Schleimbeutel wird bei diesem Eingriff entfernt.
Nachbehandlung
Nach einem solchen Eingriff ist es wichtig die Mobilität möglichst umgehend wieder zu erreichen. Die begleitende Physiotherapie beinhaltet ein komplexes Programm aus aktiven und passiven Beübungen, welche es ermöglichen die schulterumgebende Muskulatur zu erhalten und das Bewegungsausmaß schrittweise zu verbessern. Der Arm sollte während der ersten 6 Wochen nicht bei Überkopfarbeiten eingesetzt werden.
Die Schulter wird hauptsächlich von vier Muskeln und deren sehnigen Anteilen stabilisiert. Sollte ein Teil der Rotatorenmanschette gerissen sein, kann sich die Biomechanik des Schultergelenkes verändern und sowohl bewegungsbedingte- als auch Ruheschmerzen verursachen. Bei den unfallbedingten Rupturen steht eher die Kraftminderung und der Belastungsschmerz im Vordergrund, während bei den Verschleißbedingten eher der Nachtschmerz dominiert. Ein unfallbedingter Riss sollte, wenn möglich, immer operativ rekonstruiert werden. Bei verschleißbedingten Rissen ist die Therapie vom Alter der Risse und des Patienten sowie der Sehnen- und Muskelqualität abhängig.
Konservative Therapie
Gerissene Anteile der Rotatorenmanschette besitzen nicht die Fähigkeit wieder komplett zu heilen. Zuerst wird mit Medikamenten und Infiltrationen die Entzündung gedämpft. Anschließend kommen physiotherapeutische Beübungen hinzu, welche den Restschmerz weiter reduzieren und die Funktionsfähigkeit der Schulter fördern. Abhängig von der Rissform ist es sowohl möglich, dass der Status über lange Zeit stabil bleibt, als auch sich vergrössert. Ob ein Riss stabil bleibt oder sich vergrössert kann nicht vorausgesagt werden. Deshalb ist es wichtig eine regelmässige Verlaufskontrolle durchzuführen.
Operative Therapie
Auch Rotatorenmaschettenrekonstruktionen führe ich nahezu ausschließlich in kameraassistierter Technik, der sogenannten Arthroskopie, durch. Weniger Schmerzen, ein niedriges Risiko für ein sekundäres Einsteifen des Gelenkes und ein besseres kosmetisches Ergebnis werden hiermit erreicht. Somit kann eine frühzeitige Sport- und Arbeitsfähigkeit, als bei älteren Methoden, erreicht werden. Nur in seltenen Fällen ist ein Schnitt über dem Ansatz der rupturierten Sehne nötig um diese wieder zu rekonstruieren. Mit mehreren Ankern, an welchen Fäden befestigt sind, wird die Muskelmanschette genäht und wieder an der ursprünglichen Stelle am Oberarmkopf platziert. Mit neusten Techniken ist es möglich die ursprüngliche Stärke wieder exakt herzustellen. So kann die stabilisierende Wirkung wieder hergestellt werden.
Nachbehandlung
Nach einer Rotatorenmanschettenrekonstruktion benötigen die Sehnen 6 Wochen um wieder fest zu verwachsen. In dieser Zeit wird die Schulter von einer speziellen Bandage unterstützt. Ob es eine einfache Bandage oder eine speziell angepasste Abspreizschiene oder Kissen sind, ist von der Größe der refixierten Ruptur abhängig. In den ersten 6 Wochen wird eine rein passive Mobilisierung durch den instruierten Physiotherapeuten durchgeführt. Erst langsam erfolgt dann der Übergang über das freie Tragen des Armes ohne Bandage, über aktive Übungen ohne Krafteinsatz, bis zu der Belastung mit Muskelkraft. Die Erfahrung zeigt, dass meistens mit einer dreimonatigen Therapie gerechnet werden muss. Die Bandage dagegen bleibt höchstens 6 Wochen angelegt.
Fuss und Sprunggelenk
Das Sprunggelenk besteht aus zwei Gelenken, dem oberen und unteren Sprunggelenk. Das obere Sprunggelenk setzt sich aus drei Knochen zusammen: Schienbein, Wadenbein und Sprungbein. Es ermöglicht den Fuß in der Vertikalen zu bewegen. Das untere Sprunggelenk besteht primär aus zwei Knochen: Sprungbein und darunter liegend dem Fersenbein. Es ermöglicht seitliche Bewegungen. Zusätzlich sind die Gelenke von einer Vielzahl von Bändern stabilisiert. Der Außenbandkomplex besteht aus drei Bändern, die vom Außenknöchel des Wadenbeins zum Sprungbein bzw. Fersenbein verlaufen. Diese Bänder sind häufig bei Verletzungen des oberen Sprunggelenks betroffen. Der Fuß mit seinen 26 Knochen und seinen vielen Bändern stellt den Kontaktpunkt unseres Körpers zum Untergrund, auf dem wir uns bewegen, dar. Dieser muss in Verbindung mit den Sprunggelenken und den stabilisierenden Weichteilen jede Unebenheit und jeden Fehltritt ausgleichen und zu einer sicheren Bewegung umwandeln. Aus diesem Grund ist diese Körperregion eine der Meistverletzten. Unfälle passieren hier sowohl im Sport als auch in der Freizeit und im Arbeitsalltag.
Weiter häufig vorkommende Krankheitsbilder sind Fehlstellung der Zehen wie Hallux Valgus, Hammer- und Krallenzehen, sowie Beschwerden in den Gelenken durch Verletzungen oder Abnutzung (Arthrose)
Die Fußsohle und ihr Gewölbe wird von einer kräftigen Sehnenplatte verspannt, die sich vom Fersenbein bis hin zu den Mittelfussköpfchen erstreckt. Durch verschiedene Faktoren kann es zu einer Entzündung der fersennahen Sehnenplatte kommen. Häufig finden sich knöcherne Sporne am Fersenbein. Unfälle, Fussfehlstellungen oder andere mechanische Fehlbelastungen können ebenfalls eine Ursache für Beschwerden in der Fusssohle sein. Eine genau Anamnese, klinische Untersuchung und eventuelle Bildgebung sichern die Diagnose.
Konservative Therapie
Die erste Therapie beinhaltet spezielle Dehnungsübungen der Sehnenplatte und der angrenzenden Muskeln und Sehnen. Es ist bekannt, dass viele Beschwerden in Bereich der Plantarfaszie auf eine verkürzte Wadenmuskulatur zurückzuführen sind. Evtl. kann mit Silikonkeilen eine kurzfristige, oder mit Maßeinlagen eine langfristige Entlastung erfolgen. Auch Tapetechniken sowie die Behandlung mit Eigenblut und körpereigenen Wachstumsfaktoren kommen sehr erfolgreich zur Anwendung. Durch eine spezielle Aufbereitung ist es möglich, die heilenden Faktoren in konzentrierter Form an die Entzündung zu bringen und dem Körper eine optimale Voraussetzung der Heilung zu geben. Auch eine Therapie mit der fokussierten Stosswelle ist möglich, hierbei werden durch Energieimpulse die entzündlichen Veränderungen im Gewebe zur Regeneration angeregt und Fersensporne verkleinert. Es hat sich gezeigt, dass mit der konservativen Therapie, und hier vor allem mit Dehnung der Muskulatur des Unterschenkels eine Verbesserung der Schmerzsituation erreicht werden kann. Beschwerden in diesem Bereich des Fusses können langwierig sein. Nicht selten bestehen die Beschwerden über Monate, selten bis zu einem Jahr.
Operative Therapie
Die Indikation zu einer Operation besteht nur dann, wenn alle konservativen Methoden keine Beschwerdebesserung erbracht haben. Bei der Operation wird mit einem kleinen Hautschnitt der Zugang zum Sehnenplattenansatz ermöglicht. Diese wird dann teilweise abgelöst und ein evtl. vorhandener Fersensporn abgetragen. Die Nachbehandlung besteht in einer kurzfristigen Entlastung und der manuellen Aufdehnung.
Nachbehandlung
Nach einer Operation ist eine Entlastung in einem speziellen Schuh für eine Zeit von einigen Wochen notwendig. Begleitet wird Nachbehandlung immer durch eine Physiotherapie und durch Tapetechniken.
Eine zunehmende Verkürzung der Achillessehne führt häufig zu Überlastungsreaktionen und zu Entzündungen der Sehne oder der Umhüllung. Da die Achillessehne eine in sich leicht gedrehte Struktur mit schlechter Blutversorgung ist, sind die Selbstheilungskräfte limitiert. Ein teils starker Belastungs- und morgendlicher Anlaufschmerz sowie eine lokale Schwellung sind die typischen Zeichen. Diese punktuelle Entzündung kann über Monate bestehen und die Sehne entzündlich destabilisieren. Eine genaue Diagnostik, ob es sich um eine strukturelle Läsion der Sehne, eine Entzündung der umgebenden Sehnenhülle oder eine Schleimbeutelentzündung handelt, erfordert oft auch bildgebende Verfahren (Röntgen oder MRI). Je nach Diagnose und körperlichem Anspruch können die Therapiemaßnahmen ausgewählt werden.
Konservative Therapie
Die entzündlich veränderte Sehne ist gekennzeichnet von einer Schwellung, die die ohnehin schlechte Nährstoffversorgung weiterhin vermindert. Ziel, der nahezu immer angewendeten konservativen Therapie, ist es die Eigenregeneration des Sehnengewebes zu unterstützen. Neben einfachem Dehnen, speziellen exzentrisch-dehnenden Übungen, können sowohl Tapetechniken, als auch eine manuelle Behandlung von Therapeuten angewendet werden. Einen weiterer Ansatz besteht in der Behandlung mit Eigenblut und den darin enthaltenen körpereigenen Wachstumsfaktoren . Durch eine spezielle Aufbereitung ist es möglich die heilenden Faktoren in konzentrierter Form an die Entzündung zu bringen und dem Körper eine optimale Voraussetzung der Heilung zu geben. Auch eine Therapie mit der fokussierten Stosswelle ist möglich, hierbei werden durch Energieimpulse die entzündlichen Veränderungen im Gewebe zur Regeneration angeregt. Die konservative Therapie ist häufig zielführend, nimmt jedoch eine Wochen bis Monate Zeit in Anspruch.
Operative Therapie
Sollte die Entzündung der Achillessehne vermehrt zu funktionsunfähigem Sehnengewebe führen und eine Instabilität oder Rissgefahr drohen, kann die Indikation zur operativen Therapie bestehen. Hierbei wird mit einem Hautschnitt neben der Sehne der Zugang zu dem erkrankten Anteil geschaffen. Anschließend erfolgt die Entfernung des Herdes und die Naht der Sehne sowie deren Umhüllung. Eine entsprechende Nachbehandlungszeit, bis die Achillessehne wieder voll belastbar ist, kann bis zu 6 Wochen, je nach Zustand der Sehne aber auch länger, beinhalten.
Nachbehandlung
Nach einer Operation der Achillessehne ist eine konsequente Ruhigstellung notwendig, um eine gute Heilung zu erreichen. Da das Sehnengewebe schlecht durchblutet ist, dauert eine Heilung entsprechend länger. Je nach Operationsverfahren ist eine Ruhigstellung in einem speziellen Schuh für 6 Wochen oder länger notwendig. Anschliessen kann schrittweise wieder ohne Ruhigstellung belastet werden. Eine Wiedererlangung der Arbeits- und Sportfähigkeit ist individuell unterschiedlich. Je nach körperlicher Beanspruchung kann eine Rückkehr zum Sport Monate betragen.
Entweder durch ein starkes Trauma oder durch eine länger vorgeschädigte Sehne kann es zu einem akuten Riss kommen. Sollte eine längere, teils unterschwellig und nahezu schmerzlose Entzündung der Sehnen bestehen, können die Voraussetzungen für einen Achillessehnenriss gegeben sein. Viele Patienten spüren den akuten Riss wie einen „Peitschenschlag“. Je nach Rissgröße, Abstand der Enden sowie Qualität der Sehne und in Abhängigkeit von den persönlichen Ansprüchen, ist in eine Naht der Sehne erforderlich.
Konservative Therapie
Vor Allem bei Teilrissen oder Rissen ohne einen zu grossen Abstand zwischen den Sehnenenden kann eine konservative Therapie möglich sein. Ziel ist es die gerissenen Anteile wieder aneinander zu bringen und ausheilen zu lassen. Dieses wird mit speziellen Therapiestiefeln unterstützt. Eine gute Unterstützung bietet hier die zusätzliche Therapie mit den Wachstumsfaktoren aus körpereigenem Blut.
Operative Therapie
Bei einem kompletten Riss mit grossem Abstand der Sehnenenden und aktiven Patienten sollte eine operative Naht der Achillessehne erfolgen. Hierbei werden die Sehnenenden wieder miteinander vernäht und das Gleitgewebe verschlossen.Ob bei Ihnen eine Operation sinnvoll oder gar unumgänglich ist, besprechen wir individuell mit Ihnen.
Nachbehandlung
Nach dem operativen Verfahren bedarf es der Ruhigstellung in einem speziellen Schuh für mindestens 6 Wochen. Je nach Sehnenqualität wird mit dem anschliessenden Aufbauprogramm begonnen. Da Sehnen kaum durchblutet sind, ist die Heilung dementsprechend langwierig. Eine Rückkehr zur vollen Belastungsfähigkeit und somit auch in den Sport kann Monate dauern.
Eine der häufigsten und eine typische Verletzung sportlich aktiver Menschen ist das Umknicken im oberen Sprunggelenk. Oft werden hierbei die stabilisierenden Strukturen verletzt . In den wenigsten Fällen kommt es jedoch zu einem kompletten Riss eines Bandes. Entscheidend für die Behandlung ist die Lokalisation der Verletzung, die verbleibende Stabilität sowie die Schwellung. In über 90% kann man mit einer zeitnahen und umfassenden Therapie eine rasche Wiederherstellung der Funktion erreichen.
Konservative Therapie
Die nichtoperative Therapie einer Sprunggelenksdistorsion wird sehr häufig unterschätzt. Denn neben der Verletzung des Kapsel-Band-Apparates werden auch die Rezeptoren verletzt, die dem Körper mitteilen welche aktuelle Postion im Gelenk eingenommen ist und welche Muskeln koordiniert werden müssen, um eine Stabilität zu erlangen. Somit gliedert sich die Therapie initial in eine Ruhephase, in der das Ziel eine Schwellungs- und Schmerzreduktion darstellt. Hier können spezielle Schienen oder Bandagen nötig sein. Anschließend wird mit dem zeitnahen aktiven Aufbau begonnen. Zuerst erfolgt die Aktivierung der umgebenden Sehnen und Muskeln, gefolgt vom Kräftigungsprozess und dynamischen und sportspezifischen Übungen. Nur mit diesen Übungen kann ein stabiles Gelenk die volle Leistung liefern. Je nach Schweregrad der Verletzung ist eine Genesung nach 6-12 Wochen zu erwarten. Die Beschwerden können unter Umständen aber auch Monate später noch bemerkbar sein.
Operative Therapie
Die operative Therapie ist nur selten notwendig. Zu diesen seltenen Fällen zählen chronische Instabilitäten, einklemmendes Narbengewebe oder Verletzungen der Syndesmose. Diese membranartige Verbindung zwischen Schien- und Wadenbein besteht aus zwei Anteilen.. Sollten beide Anteile verletzt sein, ist die Naht sowie die kurzzeitige Fixierung mit einer Schraube oder einem Zugfaden nötig. Bei chronischen Instabiltäten können sowohl körpereigene Sehnen als auch Rekonstruktionen und Stabilisierungen mit speziell verstärkten Fäden vorgenommen werden. Wir kombinieren diese Stabilisierungsoperationen immer mit einer Sprunggelenksspiegelung. Bei diesem arthrokopischen Verfahren lassen sich die Verletzten Strukturen im Gelenk gewebeschonend darstellen und wir können störendes Narbengewebe entfernen.
Nachbehandlung
Nach einer operativen Therapie erfolgt eine Ruhigstellung für ca. 6 Wochen in einem speziellen Schuh/Stiefel. Meist ist eine Teilbelastung notwendig. Das Wiedererlangen der allgemeinen und körperlich/sportlichen Belastbarkeit kann 8-12 Wochen dauern, bei schweren Verletzungen auch länger.
Hierbei handelt es sich um eine Fehlstellung der ersten Zehen / Grosszehe. Die genaue Entstehung ist vielfältig, aber letztlich nicht geklärt. Man geht von einer Vererbung dieser Erkrankung aus. Beim Hallux valgus knickt die Grosszehe nach aussen und der erste Mittelfussknochen weicht zunehmend nach innen ab. Hierdurch entsteht ein schmerzhaftes Überbein. Durch den nun veränderten Zug der Sehnen nimmt die Fehlstellung kontinuierlich zu. Eine Behandlung richtet sich nach den Beschwerden und nicht nach der Ausprägung der Fehlstellung.
Konservative Therapie
Mit geeignetem Schuhwerk und fussspezifischer Physiotherapie können die Beschwerden in einigen Fällen verbessert werden. Ebenfalls sollten Begleitpathologien behandelt werden. Hier kann eine Einlagenversorgung zum Teil sehr gute Ergebnisse erbringen.
Operative Therapie
Sollten die Beschwerden trotz konservativer Therapie nicht besser werden, stehen eine Vielzahl an operativen Möglichkeiten zur Verfügung. Ziel ist es immer die anatomische Wiederherstellung der korrekten Position des ersten Zeh zu erreichen. Hierbei wir der erste Mittelzssknochen durch einen kleinen Hautschnitt auf der Innenseite dargestellt und mit in einem Z- oder V-förmigen Sägeschnitt durchtrennt. Dann wird der Knochen durch Verschiebung gegeneinander begradigt und mit kleinen Schrauben fixiert. Der überstehende Knochen wird entfernt. Die eingebrachte Schraube muss praktisch nie entfernt werden. Da die Varianten jedoch von Begleitfehlstellungen und spezifischen Winkeln abhängen erläutern wir gerne die für Sie geeignete Operation in einem persönlichen Gespräch.
Nachbehandlung
Nach einer Operation sollte auf eine gute Wundheilung mit schwellungsfreiem Fuss geachtet werden. Dann kann in der Regel in einem speziellen Schuh mit harter Sohle nach individuellen Beschwerden eine Aufbelastung erfolgen. Der Schuh ist für insgesamt 6 Wochen notwendig damit der Knochen gut verheilt. Anschliessend kann auf Schuhwerk mit stabiler Sohle gewechselt werden.
Auch die anderen Zehen können Fehlstellung aufweisen. Zu nennen sind hier vor Allem die Hammerzehen, die Krallenzehen und der so genannten Schneiderballen, das Pendent der 5. Zehe zum Hallux valgus.
Hammerzeh
Hammerzehen imponieren als Fehlstellung der Kleinzehen in Beugestellung. Als Ursachen kommen sowohl zu lange Zehen, welche durch Schuhwerk gekrümmt werden als auch eine Verdrängung der zweiten und dritten Zehe aufgrund eines Hallux valgus in Frage. Sie verursachen den Betroffenen Druckschmerzen über dem nach oben stehenden Mittelgelenk und/oder unter der gekrümmten Zehenkuppe. Hutveränderungen und im Endstadium das herausrutschen des Gelenkes sind die Endstadien
Operative Therapie
Sollte das Mittelgelenk betroffen sein wird mit einem kleinen Hautschnitt dieses Gelenk dargestellt und die Gelenkflächen mit einer Säge entfernt. Anschliessend wird das Gelenk mit einem kleinen Draht stabilisiert um mit dieser Versteifung die Druckstelle und die Fehlstellung zu beseitigen. Sollte das Gelenk in einem späteren Stadium schon herausgerutscht sein und die Gelenkpartner nicht mehr aufeinander stehen muss der Mittelfussknochen verkürzt werden um die Gelenkverbindung wieder herzustellen. Eine Entfernung der benutzten Schraube ist nahezu nie nötig.
Nachbehandlung
Nach einer Operation sollte auf eine gute Wundheilung mit schwellungsfreiem Fuss geachtet werden. Dann kann in der Regel in einem speziellen Schuh mit harter Sohle nach individuellen Beschwerden eine Aufbelastung erfolgen. Der Schuh ist für insgesamt 6 Wochen notwendig damit der Knochen gut verheilt. Wenn ein Draht eingebracht wurde entfernen wir diesen nach 4 Wochen in der Sprechstunde. Anschliessend kann auf Schuhwerk mit stabiler Sohle gewechselt werden.
Diese Erkrankung wird auch Morton Neuralgie oder Morton Metatarsalgie genannt. Aufgrund verschiedener Ursachen kommt es zu Einklemmen von Nerven in der Fusssohle, welche zum Teil elektrisierende Schmerzen im Vorfuss und den Zehen verursachen können. Am häufigsten entstehen diese Veränderungen zwischen der dritten und vierten Zehe. Zur genauen Abklärung kann eine MRI Untersuchung durchgeführt werden.
Konservative Therapie
Oft können die Beschwerden mit Einlagen, die den entsprechenden Bereich entlasten oder einer Veränderung des Schuhwerks positiv beeinflusst werden. Auch gezielte Spritzen unter Ultraschallkontrolle können diese Nervenentzündungen positiv beeinflussen.
Operative Therapie
Sollten die Beschwerden mit der konservativen Therapie nicht ausreichend behandelbar sein, kann das störende Neurom operativ entfernt werden.
Nachbehandlung
Nach der Operation kann nach Massgabe der Beschwerden in einem speziellen Schuh belastet werden. Sobald die Wundheilung abgeschlossen ist, kann wieder das eigene Schuhwerk getragen werden.
Nach Unfällen oder aufgrund von Minderdurchblutungen des Knochen/Knorpels kann es zu körpereigenen freien Gelenkskörpern im Sprunggelenk kommen. Diese können, wie bei z.B. bei Fussballern typisch, aus dem vorderen Unterschenkelknochen abgesplittert sein oder sich als Knorpelstücke vom ersten Fussknochen, dem Sprungbein, abgelöst haben. Je nachdem ob es sich um knöcherne oder knorpelige Strukturen handelt, ist oft eine Operation erforderlich. Das Ausmaß dieser ist jedoch von der geschädigten Struktur bestimmt und kann von einer rein arthroskopischen Entfernung über lokale Anbohrung bis zur Refixation reichen.
Nachbehandlung
Diese richtet sich nach der Herkunft des freien Gelenkkörper. Sollte dieser „nur“ entfernt werden, so ist eine schnelle Rehabilitation möglich. Sind aufwendigere operative Verfahren notwendig, kann die Rehabilitation entsprechend länger dauern. In der Regel rechnen wir mit 6-12 Wochen.
Sollte es aufgrund von mehreren Verletzungen oder von allgemeiner Abnutzung zu einem Knorpelschaden gekommen sein, sind Symptome wie Schwellung, morgendlicher Anlaufschmerz oder im Endstadium ein Ruheschmerz mit Bewegungseinschränkung vorhanden. Je nach Alter und Gelenkstatus wird primär versucht, den noch vorhandenen Restknorpel zu stabilisieren und die Beweglichkeit zu optimieren. Hierfür stehen verschiedene Techniken zu Verfügung.
Nachbehandlung
Da Knorpel ein Gewebe ohne eigene Blutversorgung ist, ist auch eine Heilung nur sehr langsam möglich. Somit ist mit einer länger bestehenden Einschränkung zu rechnen. Je nach Ursache des Knorpelschadens kann eine Einschränkung Monate dauern.
In den vielen Gelenken des Fusses können sich auch Abnutzungserscheinungen schmerzhaft bemerkbar machen. Oft sind die Gelenke der Grosszehe betroffen, prinzipiell können aber auch alle anderen Gelenke erkranken. Die Therapie richtet sich nach den Beschwerden und der Lokalisation.
Konservative Therapie
In erster Linie versuchen wir immer eine Behandlung ohne Operation. Hierbei ist die Analyse von Fussfehlstellung und ggf eine entsprechende Physiotherapie sowie Einlagenversorgung möglich. Sollte dies nicht ausreichend sein können auch spezielle Infiltrationen welche wir exakt unter spezieller Röntgenkontrolle durchführen die Beschwerden lindern
Operative Therapie
Sollte nach dem Ausschöpfen der konservativen Therapie weiterhin ein Leidensdruck bestehen bleibt nur noch die operative Versteifung des Gelenkes. Dieses erfolgt, abhängig vom Gelenk mittels Schrauben und teilweise überbrückenden Plättchen.
Nachbehandlung
Nach operativen Versteifungen von Gelenken benötigen diese mindestens 6 Wochen damit der Knochen sich verbindet und eine Stabile Situation entsteht. Somit erfolgt die Ruhigstellung und Entlastung in Speziellen Schuhen oder Stiefeln unter Unterstützung von Unterarmgehstöcken. Das eingebrachte Material stört nur selten und kann in der Regel im Knochen verbleiben.
Ellenbogen
Der Ellenbogen besteht mit seinen drei Knochen ebenfalls aus drei Gelenken. Er ist nicht nur für Beugung und Streckung, sondern auch für die Drehung des Unterarmes zuständig. Sowohl die Handgelenksbeuger als auch die Strecker setzen hier an. Die örtliche Nähe zu den großen Nerven sowie die oberflächliche Lage der Blutgefäße macht ihn zu einem komplizierten und anfälligen anatomischen Konstrukt.
Die schmerzhafte Überlastung des aussenseitigen Anteils des Ellenbogengelenkes, wie es durch Sport oder durch vermehrtes Schreiben am Computer oder dem Einsatz der “Computermaus” kommt, führen zu Entzündungen und degenerativen Prozessen der Sehnenplatte unmittelbar am Knochen. Dieses Krankheitsbild wird umgangssprachlich als Tennisellenbogen bezeichnet.
Die wichtigsten Strecker im Ellenbogengelenk, welche bis hinunter zum Handgelenk stabilisieren, setzen auf der Aussenseite des Ellenbogengelenkes an. Schmerzhafte Überlastungen wie beim Tennis oder durch das vermehrte Schreiben am Computer führen zu Entzündungen aufgrund der eingeschränkten Selbstheilungsfähigkeit und verschleißbedingten Veränderungen der Sehnenplatte. Dieses Krankheitsbild wird umgangssprachlich als Tennisellenbogen bezeichnet. Sein Gegenspieler, der Golferellenbogen, bezeichnet die Ansatzentzündung der Beugemuskulatur am inneren Ellenbogen. Trotz ähnlicher Lokalisation und Symptomatik unterscheidet sich jedoch die Therapie von beiden deutlich. Wichtig ist es, nicht zu schnell jeden Schmerz an typischer Stelle als “Tennisellenbogen” zu klassifizieren, sondern von Instabilitäten über Nervenreizungen bis zu Überlastungen der angrenzenden Muskeln, alles zu bedenken.
Konservative Therapie
Die Therapie des Tennisellenbogens ist sehr vielfältig. Beginnend mit der Einnahme von schmerz- und entzündungshemmenden Medikamenten, sollte unmittelbar mit der selbstständigen Dehnung der betroffenen Sehnen begonnen werden. Ob eine Infiltration mit einem Kortison oder körpereigenen Wachstumsfaktoren erfolgt, sollte vom klinischen Bild und nach entsprechender bildgebender Diagnostik festgelegt werden. Auch die Stosswellentherapie zeigt hier Erfolge. Unterstützend kann neben der Anlage eines Kinesiotapes und der Akupunktur auch eine begleitende Physiotherapie durchgeführt werden.
Operative Therapie
Die operative Therapie eines chronisch-therapieresistenten Tennisellenbogens besteht aus dem Ablösen der schmerzhaften Sehnenplatte, welche häufig einen deutlichen Verschleiß zeigt. Die abgelöste Sehnenplatte vernarbt anschließend spannungsfrei ein paar cm entfernt des ursprünglichen Ansatzes. Weiterhin erfolgt noch die Lösung eines in die Platte einstrahlenden Nervens.
Nachbehandlung
Nach der Wundheilung, welche in der Regel nach 12-14 Tagen abgeschlossen ist kann der Ellenbogen im schmerzfreien Bereich belastet werden. Eine Ruhigstellung sollte nicht erfolgen. Vielmehr kann physiotherapeutische eine Verbesserung der Anheilung der Sehnenplatte unterstützt werden.
Hand
Die Hand, als eines der wichtigsten Organe des Menschen und seiner hochkomplexen Funktion, ist täglich vielen Belastungen ausgesetzt. Dank der hervorragenden Anatomie von 27 Knochen und über 33 Muskeln ist die Hand äußerst gut gegen Unfälle geschützt. Umso anfälliger ist sie gegenüber Überlastungen. Da neben der Kraftübertragung der großen Muskeln auch die Feinmotorik gewährleistet werden muss, sollte jederzeit auf eine einwandfreie Funktion geachtet werden.
An der Hand enden meistens die Sehnen der vom Unterarm kommenden Muskeln. Sie können grob in Beuge- und Strecksehnen unterteilt werden. Durch einseitige Belastung kann es zu Entzündungen dieser Sehnen in Ihren Sehnenscheiden kommen. Die lokale Schwellung unterhält die Entzündung und kann zu äußerst schmerzhaften Bewegungseinschränkungen führen. Auslöser sind meist berufliche oder private Überlastungen, wie das Arbeiten mit der Computermaus oder das Tragen eines Kleinkindes. Das Beugen und Strecken der Finger wird über viele Sehen gesteuert, welche manchmal bereits am Oberarm Ihren Ursprung haben. Sie ziehen dann teilweise durch spezielle Fächer und werden von Ihren fixierenden Ringbändern überspannt. Es müssen mit den Sehnen nicht nur Hebearbeiten mit grossen Lasten sondern auch feinmotorische Arbeiten erlegt werden. Vor Allem bei wiederholter und gleichförmiger Belastung als auch bei enormen Kraftaufwendungen kann es zu Entzündungen sowohl der Beuge- als auch der Strecksehnen kommen. Der Schmerz kann teilweise zur Gebrauchsunfähigkeit der gesamten Hand führen.
Konservative Therapie
Entzündungen der Sehnen der Hand sind häufig durch eine Überlastung bedingt. Oft sind es die Sehnen des ersten Strecksehnenfaches oder die Beugesehnen im Handtellerbereich. Je nach Lokalisation werden antientzündliche Massnahmen, stabilisierende Bandagen oder Tapes sowie Infiltrationen mit einem Kortison oder Eigenblut durchgeführt. Nach Infiltrationen kann es kurzfristig zu einer Schmerzverstärkung kommen.
Operative Therapie
Sollte die konservative Therapie erfolglos bleiben kann eine kleine Operation durchgeführt werden. Speziell im Bereich der Beugesehnen können neu gebildete Knoten im Sehnengewebe unter den die Sehne stabilisierenden Bändern einklemmen und die Beweglichkeit des betroffenen Fingers einschränken. Hier wird eine Spaltung des verengenden Bandes durchgeführt. Weiterhin sind die Entfernung der entzündeten Sehnenscheide oder Stabilisationen von Sehnen häufige Operationstechniken
Ein verbreitetes Krankheitsbild im Bereich des Handgelenkes ist das sogenannte Karpaltunnelsyndrom. Hierbei kommt es in einer anatomischen Engstelle, welche aus Knochen und einem Band gebildet wird, zu einer Entzündung des Nervus medianus. Häufig, bei einseitiger Belastung im Beruf oder nach langen Velotouren, kommt es zu einem lokalen Schmerz im beugeseitigen Handgelenk mit Ausstrahlung in die ersten drei Finger. Oft auch nachtbetont. Ob eine kurzzeitige Stützung des Handgelenkes, eine Modifizierung der manuellen Tätigkeit oder bereits eine OP nötig sind, ist sowohl von den auslösenden Faktoren als auch von der Dauer und Ausprägung der Symptome abhängig. Der Karpaltunnel ist eine Engstelle auf der Beugeseite des Handgelenkes, durch welchen neben Sehnen noch ein wichtiger Nerv – der Nervus medianus – zieht. Dieser ist für die Finger 1-3 zuständig. Durch Überlastungen, hormonelle Umstellungen oder Unfälle und einer daraus entstehenden Schwellung kann es zu einer Einengung des Nerven und entsprechenden Symptomen mit Betonung auf die ersten drei Finger kommen. Diese können von einem subjektiven Einschlafen bis zum sichtbaren Muskelschwund der Daumenmuskulatur reichen.
Konservative Therapie
Da bei einem Karpaltunnelsyndrom der Medianus-Nerv in seinem Kanal auf Höhe des Handgelenkes eingeengt ist sollte versucht werden sowohl den Muskeltonus der Unterarmmuskulatur zu reduzieren als auch eine stützende Orthese anzulegen. Die Orthese sollte nur zur Nacht getragen werden um unwillkürliche Bewegungen oder eine gebeugte Haltung des Handgelenkes, welche zu einem weiteren Einengen führen kann zu reduzieren. Weiterhin kann eine gezielte Infiltration mit einem Kortison erfolgen um die entzündlichen Veränderungen, die zur Einengung des Kanals führen zu reduzieren.
Operative Therapie
Als operative Therapie erfolgt die Spaltung des Bandes, welches den Kanal überdeckt in welchem der Nervus medianus verläuft. Somit hat der Nerv wieder Platz seine Impulse in die Peripherie zu senden. Dieses ist ein kleiner Eingriff, welcher aber die genauen Kenntnisse der Anatomie erfordert um den Nerv nicht zu beschädigen. Vor einer Operation wird eine spezielle Messung durch einen neurologischen Spezialisten erfolgen um den Nerv zu beurteilen.